بیماری عروق کرونر (Coronary artery disease)
تعریف
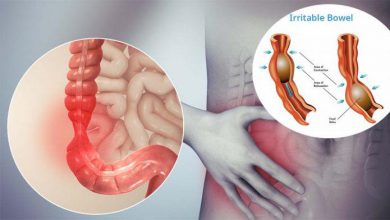
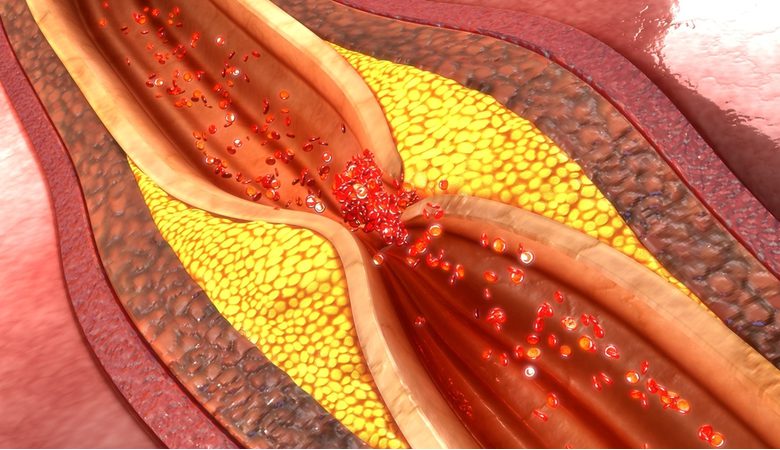
بیماری عروق کرونر زمانی رخ میدهد که شریان های کرونر- رگهای اصلی خون که با رساندن خون، اکسیژن وموادمغذی قلب را حمایت می کنند-آسیب دیده یا معیوب شوند. معمولاً کلسترول شامل رسوبات (پلاک) روی سرخرگها را مقصر اصلی ایجاد این بیماری می دانند. پلاکها که انباشته شوند سرخرگهای کرونر را تنگ کرده و باعث میشوند قلب خون کمتری دریافت کند. نهایتاً این جریان خون کاهش یافته ممکن است باعث درد قفسه ی سینه (آنژین) کوتاهی تنفس یا دیگر علایم و نشانه های بیماری عروق کرونر شود. یک انسداد کامل میتواند باعث حمله قلبی شود.
بیماری عروق کرونر چون اغلب درطی چندین دهه ایجاد میشود بدون توجه باقی مانده تا زمانی که باعث ایجاد حمله قلبی شود، اما راهکارهای زیادی برای پیشگیری و درمان این بیماری وجود دارد که اولین قدم شروع یک سبک زندگی سالم میباشد.
علائم
اگر سرخرگهای کرونر تنگ شوند نمیتوانندخون حاوی اکسیژن را به قلب برسانند- بخصوص زمانی که ضربان بالا تر است ، مثلا هنگام وزرش. همزمان با تشکیل پلاکها در سرخرگهای کرونر علایم این بیماری ظاهر می شوند، شامل:
- درد قفسه سینه (آنژین): ممکن است بیمار در قفسه سینه احساس تنگی و فشار کند، مثل اینکه یک نفر روی قفسه سینه شما ایستاده است. دردی که معمولاً با استرس های فیزیکی یا احساسی برانگیخته شود، بعنوان آنژین شناخته میشود. معمولاً این درد در طی چند دقیقه بعد از توقف فعالیت پراسترس، از بین می رود. در بعضی از افراد معمولاً زنان ،این درد ممکن است زود گذر،شدید و گاهی به شکم، پشت و بازو نیز کشیده شود.
- کوتاهی تنفس: اگر قلب نتواند خون کافی را برای احتیاجات بدن تامین کند، ممکن است کوتاهی تنفس یا خستگی شدید ایجاد شود.
- حمله قلبی: زمانی حمله قلبی رخ می دهد که سرخرگهای کرونر بسته شده باشند.
- علایم و نشانه های آن عبارتند از: احساس سنگینی در قفسه ی سینه، درد در بازو یا کتف و گاهی همراه با کوتاهی تنفس و تعریق. احتمالاً زنان تا حد بیشتری نسبت به مردان انواع علایم و نشانه های حمله ی قلبی را تجربه میکنند شامل تهوع و درد درناحیه ی پشت یا فک. گاهی اوقات ممکن است حمله قلبی بدون علایم مشهود رخ دهد.
علل
استدلال می شود که بیماری عروقی کرونر با آسیب یا جراحت به لایه داخلی سرخرگ کرونر شروع می شود ،یا حتی گاهی از زمان کودکی. فاکتورهای احتمالی ایجاد این آسیبها دیده می شود که شامل موارد زیر هستند:
- استعمال دخانیات
- فشار خون بالا
- کلسترول بالا
- دیابت
- اشعه درمانی به قفسه سینه ،که در انواع معینی از سرطان ها استفاده می شود.
همین که دیواره ی داخلی یک سرخرگ آسیب ببیند، رسوبات چربی (پلاک های) ساخته شده از کلسترول و دیگر ضایعات بافت سلولی تمایل به تجمع در محل صدمه، در پروسه ای به نام تصلب شرایین، پیدا می کنند. اگر سطح این پلاک ها گسیخته یا پاره شود، سلول های خونی بنام پلاکت ها در محل انبوه می شوند تا سرخرگ را تعمیم کنند. این تجمع پلاکت ها می تواند سرخرگ را بسته و منجر به حمله قلبی شود.
عوامل خطر
فاکتور های خطر برای بیماری کرونر شامل:
- سن: در واقع با افزایش سن، ریسک آسیب و تنگی سرخرگها افزایش می یابد.
- جنس: به طور کلی مرد ها در معرض ریسک بالاتری از این بیماری هستند. اگر چه این ریسک نیز برای زنان بعد از یائسگی زیاد می شود.
- سابقه خانوادگی: سابقه خانوادگی بیماری با ریسک بیشتر ابتلاء به بیماری عروقی کرونر، مرتبط می باشد، بخصوص بیماری قلبی که در سنین کم تر ایجاد شده باشد. بالاترین ریسک برای شما زمانی است که پدر یا برادرتان قبل از سن ۵۵ سال یا مادر یا خواهرتان قبل از ۶۵ سال با بیماری قلبی تشخیص داده شوند.
- استعمال دخانیات: نیکوتین رگ های خونی را تنگ می کند و کربن مونوکسید به لایه داخلی آسیب زده و آنها را بیشتر مستعد ابتلاء به تصلب شرایین می نماید. بروز حمله قلبی در زنانی که حداقل ۲۰ سیگار در روز مصرف می کنند شش برابر زنانی است که اصلاً مصرف نمی کنند، این میزان بروز در مردان سیگاری سه برابر غیر سیگاری هاست.
- فشار خون بالا: فشار خون کنترل نشده می تواند باعث سخت و ضخیم شدن سرخرگ ها و تنگی مجراهای خونی شود.
- سطوح بالای کلسترول خون: سطح بالای کلسترول خون ریسک تشکیل پلاک ها و ایجاد تصلب شرایین را افزایش می دهد. کلسترول بالا ی ایجاد شده توسط سطوح بالای لیپو پروتئین با چگالی پایین (LDL) وسطوح پایین لیپوپروتئین با چگالی بالا (HLD)، میتواند باعث ترویج تصلب شرایین شود.
- دیابت: دیابت با افزایش ریسک بیماری عروق کرونر مرتبط است این بیماری ها هر دو فاکتورهای خطریکسانی همچون چاقی و فشار خون بالا را در بر دارند.
- چاقی: اضافه وزن، دیگر فاکتورهای خطر را نیز تشدید می کند.
- عدم فعالیت فیزیکی: ورزش نکردن نیز با بیماری های قلبی و برخی از فاکتور های خطر آن مرتبط می باشد.
- استرس بالا: فشار و استرس های روحی تسکین نیافته ممکن است به سرخرگ ها آسیب زده به علاوه ی اینکه دیگر فاکتور های خطر بیماری عروقی کرونر را نیز تشدید می کند.
فاکتور های خطر اغلب گروهی رخ می دهند و ممکن است یکدیگر را ایجاد کنند، همچون چاقی که منجر به دیابت و فشار خون بالا می شود. زمانی که فاکتور های خطرهمگی با هم ایجاد شده باشد ،شما را در معرض ریسک خیلی بالاتری از ابتلا به بیماری عروق کرونر قرار می دهد. برای مثال ،سندروم متابولیک –گروهی از بیماری ها که شامل فشار خون بالا ،تری گلیسرید بالا ،سطوح انسولین زیاد و چربی اضافه در اطراف کمر، ریسک این بیماری را بالا می برد. گاهی بیماری عروق کرونر بدون هیچ ریسک فاکتوری ایجاد میشوند. پژوهشگران دیگر فاکتور های ممکن را مورد مطالعه قرار داده اند که عبارتند از:
- آپنه خواب: این اختلال باعث توقف مکرر و شروع مجدد تنفس در هنگام خواب می شود.کاهش ناگهانی میزان اکسیژن که در طی خواب رخ میدهد، فشار خون را بالا برده و بر سیستم قلبی -عروقی فشار وارد کرده و احتمالاً منجر به بیماری عروق کرونر می شود.
- پروتئین C-reactive: پروتئین (CRP) C-Reactive یک پروتئین طبیعی است که اگر در مکانی از بدن تورم بوجود آید، مقادیر آن بالا می رود.
احتمالاً مقادیر بالای CRP فاکتور خطری برای بیماری قلبی محسوب می شود. به نظر می آید همزمان با اینکه سرخرگ های کرونر تنگ می شوند،CRP بیشتری در خون به وجود می آید. - هموسیستئین: هموسیستئن یک آمینواسید در بدن می باشد که برای ایجاد پروتئین و ساخت و نگهداری بافتها استفاده می شود . اما سطوح بالای هموسیستئین ممکن است باعث افزایش ریسک بیماری عروق کرونر شود.
- فیبرینوژن: فیبرینوژن پروتئینی در خون است که نقش اصلی را در انعقاد خون ایفا می کند. اما مقادیر خیلی زیاد آن ممکن است باعث افزایش انبوه پلاکت ها شود، به طور عمده نوع سلول خونی مسئول انعقاد می باشد این می تواند باعث ایجاد یک لخته در سرخرگ شود که در نهایت منجر به حمله قلبی یا سکته خواهد شد. همچنین فیبرینوژن می تواند یک اندیکاتور التهابی باشد که توام با تصلب شرایین می شود.
- لیپوپروتئین (a): این ماده زمانی تشکیل می شود که ذرات LDL به یک پروتئین خاص متصل شود. لیپوپروتئین a ممکن است توانایی بدن در حل کرد ن لخته ها ی خونی را مختل کند احتمالاً میزان بالای لیپوپروتیین a با ا فز ایش ریسک ابتلای بیماری قلبی عروقی مرتبط می باشد.
عوارض
بیماری عروق کرونر می تواند منجر به موارد زیر گردد:
- درد قفسه سینه (آنژین): زمانیکه سرخرگ های کرونر تنگ شوند اگر احتیاج بالا رود قلب خون کافی دریافت نمی کند، خصوصا در طی فعالیت فیزیکی که باعث آنژین یاکوتاهی تنفس می شود.
- حمله قلبی: اگر پلاک کلسترول پاره شود و یک لخته خونی تشکیل شود، انسداد کامل سرخرگ قلبی ممکن است سبب حمله قلبی شود. عدم جریان خون به قلب، به عضلات قلب آسیب وارد می کند. میزان این آسیب به درمان هرچه سریع تر بستگی دارد.
- نارسایی قلبی: اگر برخی قسمت های قلب به طور مزمن به علت کاهش جریان اکسیژن و مواد مغذی محروم شده باشند و یا اگر با یک حمله ی قلبی آسیب دیده باشد، قلب برای پمپ کافی خون به قلب ضعیف میشود که به این بیماری نارسایی قلبی گفته میشود.
- ریتم غیر طبیعی قلب (آریتمی): تامین نا کافی خون به قلب یا آسیب به بافت قلب میتواند با پالس های الکتریکی قلب تداخل پیدا کرده و باعث آریتمی شود.
چه اقداماتی میتوانید انجام دهید؟
بیماری عروقی کرونر مراحل اولیه اغلب علائمی ندارد، بنابراین شما ممکن است متوجه این بیماری نشوید تا زمانیکه با انجام یک چکاپ روتین مشخص شود که کلسترول یا فشار خون شما بالا ست از این رو انجام چکاپ منظم بسیار مهم می باشد. اگر بدلیل داشتن علائم یا ریسک فاکتور های این بیماری قصد مراجعه به پزشک را دارید اولین ملاقات را با یک پزشک عمومی بگذارید، اگر چه نهایتاً ممکن است به متخصص قلب (کاردیو لوژیست) ارجاع داده شوید. به علت کوتاه بودن ملاقات و زیاد بودن موضوعات، بهتر است برای این قرار از قبل آماده شوید.
در قسمت ذیل برخی اطلاعات مفید برای کمک به آمادگی بهتر ذکر شده است که عبارتند از:
- هنگام تنظیم ملاقات تمامی کارهایی که نیاز است از قبل انجام شود را بپرسیم مثلاً محدود کردن رژیم غذایی.
- برای تست کلسترول ، مثلاً باید از مدتی قبل ناشتا بود.
- تمامی علائمی که تجربه میکنید را بر روی ورقه بنویسید، شامل هر آنچه که حتی مکمل است با بیماری عروقی کرونر مرتبط نباشد.
- اطلاعات اصلی پزشکی را بنوسید، شامل دیگر بیماری هایی که برایتان تشخیص داده نشده اند، تمامی داروها و مکمل هایی که دریافت می کنید، و هر گونه سابقه فامیلی بیماری قلبی.
- برای به خاطر سپردن مطالبی که پزشک ارائه می دهد، یکی از اعضاء خانواده یا دوستتان را همراه خود ببرید.
سوال های که می خواهید از پزشکتان بپرسید یادداشت کنید، که سوال ها شامل:
- دلایل احتمالی علائم و نشانه ها چیست؟
- نیاز به چه تست هایی دارید؟
- آیا نیاز به دیدن متخصص وجود دارد؟
- آیا تا ملاقات بعدی باید از محدودیت های خاصی پیروی کنید؟
- علائم و نشانه های اضطراری برای تماس فوری با ارژانس کدامند؟
سوالات قابل پرسش هنگام مراجعه به متخصص قلب:
- تشخیص بیماری ام چیست؟
- عوارض طولانی مدت این بیماری چیست؟
- درمان پیشنهادی شما چیست ؟
- در صورت تجویز دارو،عوارض جانبی آن چیست؟
- آیا من کاندیدی برای جراحی هستم ؟ چرا؟
- به نظر شما چه تغییراتی در رژیم غذایی و سبک زندگی را باید انجام دهیم ؟
- هر چند وقت یک بار برای ملاقات باید مراجعه کنم ؟
- من مشکلات دیگر سلامتی را نیز دارم ،چگونه میتوان همه را باهم مدیریت کنم که دچار مشکل نشوم؟
چه مواردی را از پزشکتان انتظار دارید؟
پزشک یا متخصص قلبی که علائم مرتیط با بیماری قلبی شما را می بیند ممکن است از شما بپرسد :
- علائم بیماری شما چیست؟
- چه زمانی اولین علائم را مشاهده کردید ؟
- آیا علائم تان شامل درد قفسه سینه هم میشود ؟
- آیا با گذشت زمان علائم بیماریتان بدتر شده است؟
- آیا مشکل تنفس هم دارید؟
- ورزش یا فعالیت فیزیکی شدید علائم را تشدید می کند؟
- آیا مشکلات قلبی در خانواده اتان وجود دارد ؟
- آیا بیماری دیگری هم دارید؟
- در حال حاضر داروی خاصی هم دریافت می کنید ؟
- آیا تا به حال اشعه درمانی شده اید؟
- به طور معمول در هفته چقدر ورزش می کنید ؟
- آیا استعمال دخانیات دارید؟ چقدر؟
- آیا الکل مصرف دارید ؟چقدر؟
در حال حاضر چه باید کرد
هرچه زود تر سبک زندگی خود را تغییر دهید مثل ترک سیگار، خوردن غذاهای سالم و انجام فعالیت بدنی بیشتر. از این موارد اولین خط دفاعی در برابر بیماری های قلبی و عوارض آن شامل سکته حمله قلبی هستند.
چه زمانی به پزشک مراجعه کنیم؟
اگر مشکوک به حمله قلبی شدید، فوراً با ۱۱۵ یا شماره اوژانس محلی خود تماس بگیرید. اگر به سرویس های اوژانس پزشکی دسترسی نداشتید، به عنوان آخرین چاره از فردی بخواهید که شما را به نزدیک ترین بیمارستان برساند.
اگر ریسک فاکتورها ی بیمار عروقی کرونر را دارید مثل فشار خون بالا،کلسترول بالا، دیابت یا چاقی با پزشکتان صحبت کنید. پزشک شما را معاینه می کند به خصوص اگر علائم تنگی سرخرگ ها را داشته باشید. حتی اگر شما شواهدی ازاین بیماری را نداشته با شید، پزشک احتمالاً پیشنهاد درمان های تهاجمی ریسک فاکتور ها را خواهد داد.
آزمایش های تشخیصی
پزشک سوالاتی پیرامون تاریخچه پزشکی می پرسد و توصیه به انجام تست های خونی روتین و انجام معاینات می کند، همچنین وی ممکن است پیشنهاد به انجام تست های تشخیصی را بدهد که شامل موارد زیر است:
الکتروکار دیوگرام: سیگنال های الکترولیکی که از میان قلب میگذارند را ثبت میکند. ECG اغلب میتواند شواهد حمله ی قلبی که قبل رخداده یا اگر در پروسه رخ دادن است را نشان دهد، در بعضی از موارد پایش هرلتر توصیه می شود.
با این نوع از ECG شخص یک مانیتور قابل حمل را به مدت ۲۴ ساعت در حالی که تمامی فعالیت های نرمال خود را انجام می دهد می پوشد برخی نا هنجارها ممکن است جریان خون ناکافی به قلب را نشان دهد.
اکوکاردیوگرام: در اکوکار دیوگرام از امواج صوتی برای ایجاد تصویرهای قلب استفاده می شود . در طی اکوکار دیو گرام پزشک مربوطه میتواند تعیین کند که آیا تمام بخش های دیواره قلب در پمپ طبیعی قلب شرکت می کند یا خیر . قسمت هایی که ضعیف تر عمل می کنند احتمالاً هنگام حمله ی قلبی یا دریافت خیلی کم اکسیژن، آسیب دیده اند ،که در این حالت نشان دهنده ی بیماری عروقی کرونر یا دیگر بیماری ها می باشد.
تست استرس: اگر علائم یا نشانه های شخص بیشتر در حین ورزش اتفاق بیفتد ،پزشک از شما می خواهد که در طول ECG بر روی تردمیل راه رفته و یا سوار یک دوچرجه بی حرکت شوید.
این تست به عنوان تست ورزش شناخته می شود. در بعضی موارد دارو برای تحریک قلب به جای ورزش، استفاده می شود در برخی از تست ها استرس از اکوکاردیوگرام استفاده می شود. برای مثال، ممکن است پزشکتان قبل وبعد از اینکه روی تردمیل یا روی دوچرخه ورزش کنید، یک اولتراسوند انجام دهد. یا در طی اکو کاردیوگرام از دارو برای تحریک قلب استفاده کند.
از دیگر تست های استرس می توان به تست هسته ای اشاره کرد که به اندازه گیری جریان خون به عضلات قلب در طی استراحت و استرس کمک می کند. این تست مشابه همان تست ورزش معمولی می باشد اما به همراه عکس وECG مقادیر ناچیزی از ماده رادیو اکتیو مثل ،تالیوم یا ترکیبی به عنوان سستامیبی (کارد یولیت)به جریان خون تزریق می شوند مناطقی از قلب که جریان خون کم تری دریافت می کنند توسط دوربین مخصوصی آشکار می شوند.
آنژیوگرام: برای مشاهده خونی که در درون قلب جریان دارد پزشک یک ماده رنگی مخصوص را به سرخرگها تزریق می کند (داخل وریدی)که به این روش آنژیوگرام گویند.
ماده رنگی از طریق یک لوله نازک و بلند و انعطاف پذیر(کانتر) به سرخرگهای قلب که از سرخرگ ران پا به سرخرگ قلب کشیده می شود- تزریق می شود. این روش میل زنی قلبی نام دارد. ماده رنگی نقاط تنگ شده و انسداد را بر روی تصاویر اشعه مشخص می کند.
اگر فرد انسدادی دارد که نیاز به درمان داشته باشد یک بالن را در بین کانتر فشار داده و باد کرده و جریان خون سرخرگهای کرنر بهبود بخشد, سپس یک لوله مشبک (استنت) برای باز نگه داشتن سرخرگ متسع استفاده می شود.
سی تی اسکن: تکنولوژی های پرتونگاری کامپیوتری , همچون پرتونگاری کامپیوتری شعاع الکترون(EBCT) یا سی تی آنژیوگرام کرونر، به پزشک کمک می کند که سرخرگها را مشاهده کند، EBCT که سی تی اسکن اولترافست نیز نامیده می شود می تواند کلسیم و رسوبات چربی را که سرخرگهای کرونر را تنگ کرده است را نیز نشان دهد.
اگر مقدار قابل توجهی از کلسیم در سرخرگ باشد احتمال بیماری عروق کرونر بالاست در یک سی تی اسکن آنژیوگرام کرونر که به عنوان کنتراست رنگی تزریق شده داخل وریدی را دریافت کرده، همچنین می توان تصاویری از سرخرگهای قلب به دست آورد.
آنژیوگرافی رزوناس مغناطیسی (MRA): در این روش با استفاده از تکنولوژی MRA که اغلب با کنتراست ماده رنگی تزریقی ترکیب شده ، برای بررسی مناطق مسدود وتنگ شده صورت می گیرد. اگرچه جزئیات آن به واضحی آنژیوگرام نیست.
درمان دارویی
- داروها ی کاهنده کلسترول: این دارو کاهش مقدار کلسترول خون، به خصوص CDL مواد اولیه را که در سرخرگ رسوب می کند را کم می کند. هم چنین به افزایش مقدار HDL نیز کمک می کند پزشک از میان گروهی از دارو ها، شامل استاتین ،نیاسین، فیبراتها و اسید های صفراوی انتخاب می کند.
- آسپرین: احتمالاً پزشک توصیه به دریافت روزانه آسپرین یا دیگر رقیق کننده های خون می کند که این می تواند تمایل به انعقاد خون را کاهش دهد و به جلوگیری از انسداد عروق کرونر کمک می کند. اگر شما سابقه حمله قلبی دارید، آسپرین از حمله های بعدی جلوگیری می کند.
بتابلوکرها این دارو ها میزان ضربان قلب و فشار خون را کم کرده که منجر به کاهش نیاز قلب به اکسیژن می شود در صورت داشتن سابقه قبلی حماه قلبی ، مصرف بتابلوکرها ریسک حمله های بعدی را کم می کند. - نیترو گلیسیرین: اسپری و قرص های نیترو گلیسیرین درد قفسه سینه را از طریق باز کردن سرخرگ های کرونرو کاهش نیاز قلب به اکسیژن ،انجام می دهد .
- مهار کننده های آنزیم مبدل آنژیو تانسین (ACE) و بلوکرها رسپتور آنژیو تانسین (ARBS): این داروها فشار خون را کاهش داده و از پیشرفت بیماری های عروقی کرونر جلوگیری می کند.
- مسدود کننده های کانال کلسیم: این دارو ها، عضلاتی را که سرخرگ های قلب را احاطه کرده است، ریلکس کرده و باعث باز شدن مجراها و افزایش جریان خون به قلب میشود. اینها همچنین فشار خون بالا را کنترل می کند.
گاهی برخی از درمان های تهاجمی نیاز می شوند، که به چندین مورد اشاره شده است:
آنژیو پلاستی و ریوسکولاریزیشن زیر پوستی کرونر (استنت): در این روش پزشک یک کاتنتر بلند و نازک را در میان سرخرگ تنگ شده قرار می دهد. یک سیم با بالونی توخالی به کاتتر در ناحیه تنگ شده وارد می کنند . پس از آن بالن را باد کرده رسوبات را در برابر دیواره های سرخرگ فشرده می کنند. اغلب استنت را جهت باز نگه داشتن سرخرگ می گذارند. برخی از استنت ها دارو را برای کمک به باز نگه داشتن سرخرگ به آرامی رها می کنند.
عمل بای پس سرخرگ های کرونر: جراح از یک مجرا در قسمت دیگری از بدن برای بای پس سرخرگ ها ی کرونر مسدود استفاده می کند ، این اجازه میدهد که خون در اطراف سرخرگ تنگ یا مسدود جریان یابد بدین دلیل که این عمل قلب باید باز انجام شود اغلب زمانی که چندین سرخرگ تنگ شده باشد عمل جراحی صورت می گیرد.
اسید های چرپ امگا-۳ نوعی از اسید چرب غیر اشباع هستند که برای کاهش التهاب در بدن به عنوان فاکتوری در بیماری عروقی کرونر همکاری می کند. ماهی و روغن های ماهی منابع غنی از اسید های چرب امگا ۳-هستند. ماهی های چرب همچون سالمون ،شاه ماهی و در حد کمتری ماهی تن، حاوی بیشتر ین مقدارامگا ۳ و در نتیجه بیشترین مزیت هستند. مکمل های روغن ماهی ممکن است مفید باشند اما شواهد مصرف ماهی محکم تر است.
بذر کتان وروغن کتان: اگرچه دارای اسیدهای چرب مفید امگا-۳ هستند ولی با این وجود مطالعات این منابع را به اندازه ی ماهی موثرنیافته اند، هم چنین پوسته دانه بذرک خام حاوی فیبر محلول است که به کاهش کلسترول خون کمک میکند .
دیگر منابع غذایی اسیدهای چرب امگا-۳: شامل گردو روغن کانولا، دانه ی سویا و روغن دانه ی سویا. این مواد غذایی نسبت به ماهی و روغن ماهی حاوی مقادیر کمتری از امگا-۳هستند و شواهد محکمی دال برتاثیر بر سلامت قلب وجود ندارد.
الفالینولنیک اسید ALABARLEY,،,ARTICHOKE سبوس جو، سیر، سیستوستانول BLONDPSYLLIUM,COCOAکوآنزیم کیوتن، بتا سیسترول
اصلاح شیوه زندگی
تغییر سبگ زندگی به پیشگیری و کاهش روند بیماری عروقی کرونر کمک می کند.
- ترک سیگار: نیکو تین موجود در سیگار رگ های خونی را منقبض کرده و به قلب فشار وارد می کند که بیشتر کار کند اگر سیگار را ترک کنید ریسک ابتلاء به حمله قلبی کاهش می یابد.
- کنترل فشار خون: حداقل هر ۲ سال یک بار فشار خون باید کنترل شود. اگر فرد سابقه قلبی یا میزان فشار خون بالاتر ازحد نرمال داشته باشد پزشک اندازه گیری مکرر را توصیه می کند. فشار خون ایده آل زیر MMHG120 (سیستول) و زیر ۸۰ MMHG (دیاستول) می باشد.
- کنترل کلسترول: در سن ۲۰ سالگی تست کلسترول خون را انجام داده و از آن پس حداقل هر ۵ سال یک بار کنترل شود سطوح LDL باید زیر mg\dl130 یا ۳۰۴ mg\dl باشد. اگر فرد دارای دیگر فاکتورهای خطر بیماری قلبی باشد LDL باید زیر mg\dl100باشد.
- کنترل دیابت: در فرد دیابتی کنترل شدید قند خون می تواند ریسک بیماری قلبی عروقی را کاهش دهد.
- فعالیت بدنی: ورزش به رسیدن و نگه داشتن وزن مناسب و کنترل فشار خون و کلسترول بالا کمک می کند. تحت نظر پزشک مربوط ۶۰-۳۰دقیقه در روز ورزش کنید.
- غذاهای سالم بخورید: یک رژیم غذایی سالم برای قلب که مبنی بر میوه،سبزی، غلات کامل و مقادیر محدود کلسترول، چربی های اشباع و سدیم باشد، میتواند به کنترل وزن، فشارخون و کلسترول کمک کند. مصرف ۱یا۲ سروینگ ماهی در هفته بسیار مفید است.
- نگه داری وزن ایده آل: کاهش وزن حتی در حد چند کیلوگرم نیز به پایین آوردن فشار خون کمک میکند.
- مدیریت استرس: نگرانی و استرس را تاحد ممکن از خود دور کنید. تکنیک های سالم همچون ریلکسیشن عضلات و تنفس عمیق را تمرین کنید.
پیشگیری
سبک زندگی سالم به پاکسازی سرخرگها از پلاک کمک میکند. جهت بهبود سلامت قلب فرد می بایست:
- سیگار را ترک کند.
- بیماری هایی همچون فشار خون بالا ،کلسترول بالا ودیابت را کنترل کنید.
- فعالیت فیزیکی داشته باشید.
- غذاهای کم چرب و کم نمک مصرف کنید.
- در وزن سالم بمانید.
- استرس را مدیریت کنید.