دستورالعمل بهمن ماه وزارت بهداشت درباره کوروناویروس جدید
دستورالعمل مراقبت، تشخیص، درمان و ارائه خدمات بالینی و ارجاع بیماران مشکوک، محتمل و قطعی عفونت 2019-nCoV (کوروناویروس جدید) شناسایی شده در چین
مقدمه
۳۱ ماه دسامبر ۲۰۱۹ میلادی، خوشه ای از موارد عفونت شدید تنفسی در شهر ووهان (Wuhan)، استان هوبای، کشور چین گزارش شد. در ابتدا بر اساس مشاهدات اینگونه به نظر می رسید که برخی از بیماران تاریخچه حضور یا کار در بازار عمده فروش ماهی و غذاهای دریایی را دارند. بازار مذکور بلافاصله در روز اول ژانویه ۲۰۲۰ تعطیل شد و اقدامات سلامت محیط و گندزدایی در آنجا به طور کامل به انجام رسید. چند روز بعد پس از رد تشخیص آنفلوانزا فصلی، آنفلوانزا پرندگان، آدنوویروس، کوروناویروس سارس، کوروناویروس مرس و سایر عوامل بیماریزای دیگر مشخص شد، در ۹ ژانویه ۲۰۲۰ ویروسی به عنوان عامل بیماری در ۱۵ نفر از ۵۹ بیمار بستری اعلام شد که باعث نگرانی زیادی شد: یک کوروناویروس جدید که ۷۰ % قرابت ژنتیکی با سارس دارد و در زیرگونه Sarbecovirus قرار دارد.
در حال حاضر این ویروس را به اختصار nCoV-2019 نام گذاری موقت نموده اند تا اطلاعات بیشتر به دست بیاید. در ۱۱ ژانویه ۲۰۲۰ اولین مورد فوت ناشی از این ویروس در چین گزارش گردید و گزارش موارد مثبت نیز از کشورهای دیگر مانند تایلند، ژاپن، کره جنوبی و آمریکا تا ۲۰ ژانویه ۲۰۲۰ و انتقال فرد به فرد به کادر درمانی نیز شرایط را پیچیده تر نمود. حاصل این همه گیری بزرگ، پر شدن تخت های بیمارستانی، خستگی مفرط تیم های درمانی، کمبود شدید وسایل حفاظت فردی، ابتلا کارکنان بیمارستان، کمبود نیروی انسانی و گسترش بیماری و نگرانی در شهر های مختلف چین و برخی کشور های جهان بود. برای مدیریت صحیح این همه گیری و ارائه خدمات ایمن و موثر، ضروری است آمادگی کافی در بیمارستان ها جهت مدیریت خدمات بالینی وجود داشته باشد و تمامی کارکنان به رعایت این شیوه نامه اهتمام ورزند. بدیهی است بسیاری از اقدامات تشخیصی و کنترل عفونتی توصیه شده برای این بیماری در حال حاضر تا حدودی مشابه با دستورالعمل کوروناویروس MERS است و لذا اجرای آنرا تسهیل می نماید.
این بیماری جدید یک بیماری قابل انتقال از حیوان به انسان محسوب می شود اما هنوز راه های انتقال، مخازن حیوانی، راه های پیشگیری، تظاهرات دقیق بالینی آن مشخص نشده است و نیاز به مطالعات بیشتر دارد. همچنین هنوز واکسن و درمان مناسب برای nCoV وجود ندارد و لذا داشتن ظن بالینی بالا و پرسش از شرح حال سفر و تماس از بیماران تب دار و بیماران دارای علائم تنفسی نقش بسیار مهمی در برنامه پیشگیری و کنترل این بیماری دارد.
مراقبت
اهداف مراقبت
۱ – تعیین موارد قطعی کوروناویروس جدید (اعم از تک گیر یا خوشه ای)، و شناسایی هر گونه شواهدی مبنی بر انتقال فرد به فرد تشدید شده یا پایدار
۲ – تعیین عوامل خطر و نواحی جغرافیایی پرخطر عفونت کوروناویروس جدید در صورت وجود شرایط ذیل، ضروری است بررسی های بالینی و اپیدمیولوژیکی بیشتری جهت دستیابی اهداف ذیل انجام پذیرد:
- تعیین مشخصات بالینی بیماری، مانند دوره کمون، طیف علائم و نشانه ها، چگونگی سیر بالینی بیماری
- تعیین مشخصات اپیدمیولوژی کوروناویروس جدید، مانند تعیین راه های انتقال و تماس هایی که پرخطر محسوب شده و انتقال دهنده بیماری هستند، عوامل خطر ابتلا، میزان حمله ثانویه بیماری.
تعریف موارد بیماری برای نظام مراقبت
مورد مشکوک (مورد مشکوک موردی است که باید نمونه گیری شده و بررسی های بیشتری درمورد آن انجام پذیرد) فرد مبتلا به پنومونی (بیماری شدید تنفسی تب دار SARI) که به دلیل تب، سرفه و تنگی نفس نیازمند بستری در بیمارستان می باشد، و عامل بیماریزای دیگری ۱ برای توجیه علائم بیماری وی متصور نیست. که حداقل یکی از مشخصات ذیل را دارا باشد:
- سابقه سفر به کشور چین، در عرض ۱۴ روز قبل از شروع علائم بیماری
- علی رغم درمان های مناسب برای پنومونی، پاسخ بالینی نامناسب بوده و به شکل غیر معمول و غیرقابل انتظاری وضعیت بالینی
بیمار حادتر و وخیم تر شود (بدون توجه به سابقه سفر و ملیت بیمار و با تایید فوکال پوینت دانشگاه).
بیمار دارای علائم تنفسی (با هر شدتی که باشد)، که در عرض ۱۴ روز قبل از شروع علائم بالینی یکی از انواع تماس های ذیل را داشته باشد:
- تماس نزدیک (Close Physical Contact) با مورد قطعی و علامتدار بیماری ۲۰۱۹ – nCoV
- مراقبت مستقیم از بیمار مبتلا به SARI ناشی از ۲۰۱۹ – nCoV (محتمل/ قطعی)
تبصره: پزشکان در مورد تظاهرات غیرتنفسی و غیرمعمول بیماری در افراد با نقص ایمنی باید هوشیار باشند.
کنترل عفونت
اصول کنترل عفونت در ارائه خدمات بالینی به بیماران مشکوک nCoV
استراتژی های کنترل عفونت جهت پیشگیری و محدود سازی گسترش بیماری در مراکز درمانی بدین شرح است:
- ظن بالینی بالا، تشخیص زودهنگام و کنترل عفونت در منبع احتمالی
- به کار گیری احتیاطات استاندارد برای همه بیماران
- بهره گیری از اقدامات احتیاطی بیشتر (تماسی، قطره ای و هوا برد در صورت اقدامات ایجاد کننده ذرات آئروسول) در موارد مشکوک
- اقدامات کنترل عفونتی مدیریتی (administrative)
- اقدامات کنترل عفونتی مهندسی (engineering) و محیطی (environmental)
ظن بالینی بالا و تشخیص زودهنگام
تریاژ عفونی شامل ظن بالینی بالا و تشخیض اولیه به موقع، و قراردادن بیماران مشکوک در فضای امن جدا از سایر بیماران می باشد (source control) بخش مهمی از برخورد بالینی و جداسازی بیماران مشکوک به nCoV می باشد. برای تسهیل شناسایی به هنگام موارد مشکوک، مراکز درمانی باید به این موضوعات توجه نمایند:
- درخواست از کادر درمانی برای داشتن ظن بالینی بالا
- استفاده از پرسشنامه های غربالگری
- استفاده از پوستر ها و علائم هشدار دهنده برای بیماران دارای علامت، جهت استفاده از ماسک (ترویج بهداشت تنفسی) و رعایت موازین کنترل عفونت، و همچنین هدایت نمودن بیمار به سمت یادآوری سابقه سفر و تماس های خود به کادر درمانی
پیاده سازی سریع موازین پیشگیری و کنترل عفونت (IPC)
موازین کنترل عفونت بخش اساسی و جزء ذاتی ارائه خدمات درمانی به بیماران است و از بدو ورود بیمار به بیمارستان باید مد نظر قرار گیرد. احتیاطات استاندارد باید همیشه و برای همه بیماران و در تمام نقاط ارائه خدمات سلامت در بیمارستان مورد تاکید و توجه باشد. احتیاطات استاندارد شامل بهداشت دست، استفاده از وسایل حفاظت فردی در صورت لزوم (بر مبنای ارزیابی خطر)، جهت پیشگیری از تماس با ترشحات، مخاط و پوست آسیب دیده بیماران، بهداشت سطوح و پسماندها، تزریق ایمن، آداب تنفسی، تمیز کردن و ضدعفونی ابزار طبی و بهداشت منسوجات و ملحفه مورد استفاده بیمار می باشد.
جدول موازین کنترل عفونت در برخورد با بیمار مشکوک به nCoV-2019
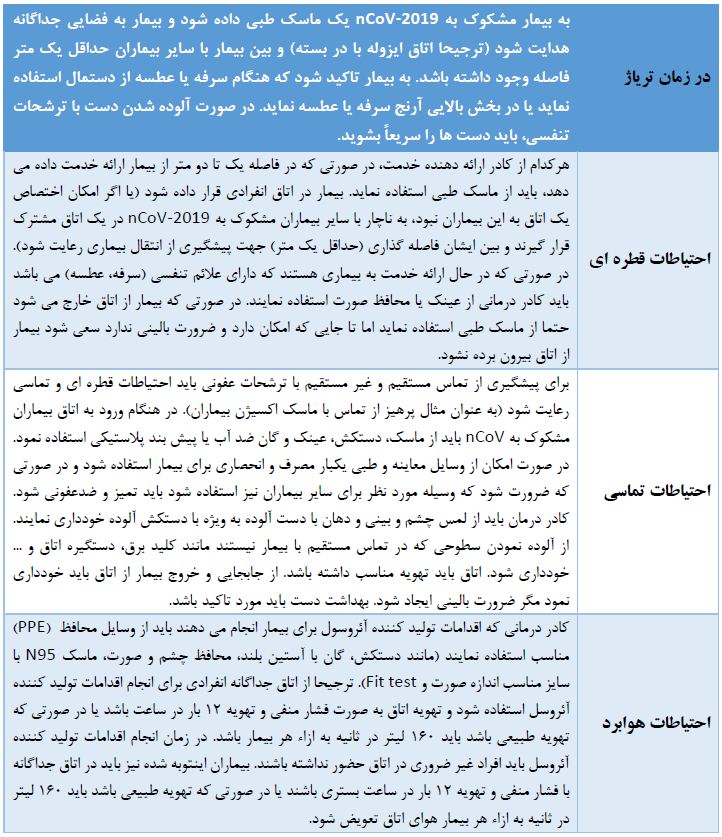
به کار گیری احتیاطات استاندارد برای همه بیماران
احتیاطات استاندارد شامل بهداشت تنفسی و دست، پیشگیری از آسیب با سوزن و اشیا نوک تیز، مدیریت ایمن پسماندها، سلامت و تمیز نگه داشتن محیط و استریل سازی وسایل و ملحفه بیمار، استفاده از وسایل حفاظت فردی ) PPE ( بر اساس ارزیابی خطر بالینی که توسط کادر درمانی.
از احتیاطات تنفسی ذیل اطمینان حاصل شود:
- در صورتی که بیمار مشکوک به nCoV می تواند ماسک را تحمل نماید، یک عدد ماسک طبی به بیمار داده شود.
- دهان و بینی در زمان عطسه و سرفه پوشانده شود (توسط دستمال یا بخش بالایی آستین لباس)
- رعایت شستشو و بهداشت دست، بعد از تماس دست ها با ترشحات تنفسی
استفاده از وسایل حفاظت فردی (PPE): استفاده از وسایل حفاظت فردی، در زمان ضرورت و به روش صحیح، در کنار رعایت بهداشت دست، نقش مهمی در جلوگیری از گسترش بیماری دارد. اثربخشی PPE زمانی است که وسایل حفاظت فردی مناسب، در سایز مناسب، با کیفیت مناسب، در دسترس کادر بهداشتی درمانی باشد و کارکنان برای استفاده صحیح از آنها آموزش کافی دیده و تمرین کرده باشند، و از سایر رفتارهای بهداشتی دیگر نیز در محیط کار تبعیت نمایند.
تمیز بودن و گندزدایی سطوح و محیط کار، از نظر صحت و همیشگی بودن فرایند باید ارزیابی گردد. تمیز نگه داشتن سطوح با آب و مواد شوینده و گندزدایی با مواد گندزدای بیمارستانی مورد تایید از اقدامات مهم احتیاطات استاندارد است. موازین بهداشتی در رختشوی خانه (laundry)، ظروف مورد استفاده در تهیه و توزیع غذا، مدیریت پسماندهای بیمارستانی باید طبق دستورالعمل های ابلاغ شده انجام گیرند.
اقدامات احتیاطی بیشتر (تماسی، قطره ای)
الف- احتیاطات تماسی و قطره ای در تماس با مورد مشکوک کوروناویروس جدید ( nCoV):
- علاوه بر احتیاطات استاندارد، همه افراد اعم از اعضای خانواده، ملاقات کنند گان با بیمار و کادر بهداشتی درمانی بیمارستان، برای تماس با بیمار مشکوک به کوروناویروس جدید ) nCoV ( باید احتیاطات تماسی و قطره ای را رعایت نمایند.
- بیمار در یک اتاق انفرادی با تهویه مناسب بستری شود. اتاق های بخش های عمومی که تهویه طبیعی دارند باید هوای اتاق ۱۶۰ لیتر در هر ثانیه به ازاء هر بیمار تهویه شود.
- زمانی که اتاق انفرادی در دسترس نیست، می توان بیماران مشکوک به nCoV را در یک اتاق در کنار هم با رعایت احتیاطات استاندارد به صورت کو هورت بستری نمود.
- تخت های بیماران حداقل یک متر از هم فاصله داشته باشد.
- اگر امکان دارد کادر درمانی که از بیمار nCoV مراقبت می نمایند ، از مراقبت سایر بیماران معاف شوند تا از انتقال عفونت از بیمار مشکوک به سایر بیماران (در صورت خطای احتمالی ناخواسته در کنترل عفونت) جلوگیری شود.
- از ماسک طبی استفاده شود.
- از محافظ چشم و صورت استفاده شود (عینک، محافظ صورت و …)
- از گان آستین بلند غیراستریل تمیز و ضدآب استفاده شود (ضرورتی بر استریل بودن گان نیست و تمیز بودن کفایت می نماید).
- از دستکش استفاده شود.
- وسایلی که برای بیمار استفاده می شود (دستگاه فشار خون، استتوسکوپ، …) انحصاری برای خود بیمار باشد. در صورتیکه لازم است وسیله ای برای بیماران دیگر نیز استفاده شود، باید تمیز و ضدعفونی )الکل اتیل ۷۰ %( شود .
- در صورت احتمال آلودگی دست ها، از لمس چشم، بینی و دهان خودداری شود.
- بیمار نباید از اتاق بستری خارج شود، مگر ضرورت بالینی داشته باشد. در صورت امکان از انواع پرتابل دستگاه رادیولوژی (X-Ray) یا سایر ابزار تشخیصی استفاده شود. بیمار قبل از خروج از اتاق باید از ماسک طبی استفاده نماید. برای جابجایی های ضروری بالینی تشخیصی، باید با واحد مقصد هماهنگ نمود تا آمادگی های لازم را فراهم نمایند. زمان و مسیر خروج بیمار تا مقصد باید به گونه ای هماهنگ شود تا خطری برای سایر بیماران، کادر بیمارستان و ملاقات کننده های حاضر در بیمارستان ایجاد نشود.
- کادر بیمارستانی که همراه بیمار مشکوک به nCoV در خارج از اتاق است، باید از وسایل حفاظت فردی (PPE) مناسب، همانگونه که ذکر شد، استفاده نماید و بهداشت دست را به دقت رعایت نماید.
- بطور روتین و همیشگی، سطوحی که بیمار لمس می نماید باید تمیز و گندزدایی شود.
- ضمن ثبت اسامی افرادی که به اتاق بستری بیمار مشکوک به nCoV وارد می شوند، باید تلاش کرد تعداد ملاقات کنندگان و کارکنانی که وارد اتاق می شوند به حداقل ممکن تقلیل یابد.
ب- اقدامات تولید کننده آئروسول و احتیاطات هوابرد (airborne):
برخی اقدامات تشخیصی درمانی (مانند تعبیه لوله تراشه، خروج لوله تراشه، برونکوسکوپی، احیا قلبی ریوی، تهویه دستی کمکی قبل از انتوباسیون (manual ventilation)، تراکئوتومی، تهویه کمکی غیرتهاجمی (non-invasive ventilation)) می توانند منجر به ایجاد آئروسول شوند و خطر انتقال هوابرد کوروناویروس ها را به دنبال دارند.
کارکنانی که در زمان انجام اقدامات تولید کننده آئروسول در اتاق حضور دارند باید به موارد ذیل توجه نمایند:
- از ماسک N95 مورد تایید NIOSH(معادل FFP2 اروپا) با سایز مناسب صورت خود استفاده نمایند و حتما بعد از پوشیدن ماسک از عدم نشت هوا با انجام مانور fit test (یا seal-check) مطمئن شوند. ریش های بلند بدلیل ممانعت در fit شدن ماسک، می تواند کارایی ماسک را کاهش دهد.
- محافظت از چشم ها (پوشیدن عینک یا محافظ صورت)
- گان و دستکش بلند تمیز (غیراستریل) پوشیده شوند.
- اگر گان مقاوم در برابر مایعات (ضدآب) نیست، در زمان انجام اقداماتی که امکان تماس با حجم فراوانی از ترشحات بدن وجود دارد، از یک آپرون ضدآب بر روی گان استفاده شود.
- اقدام تولید کننده آئروسول در یک اتاق با تهویه کافی انجام شود (به عنوان مثال تهویه طبیعی با ۱۶۰ لیتر در ثانیه به ازاء هر بیمار یا فشار منفی با تعویض هوای اتاق حداقل ۱۲ بار در ساعت) و جهت جریان هوا باید تحت کنترل باشد.
- تعداد افراد حاضر در اتاق، باید به حداقل ممکن برسد.
اقدامات کنترل عفونتی مدیریتی
سیاست ها و اقدامات مدیریتی به این مفهوم است که زیر ساخت و ابزار لازم برای رعایت موازین کنترل عفونت باید از پیش فراهم شده باشد و کادر بیمارستانی در این مورد آموزش لازم را دیده باشند، کسانی که خدمات و مراقبت بالینی برای بیمار nCoV انجام می دهند اعم از افراد خانواده یا کادر بیمارستانی آموزش دیده باشند، دسترسی به آزمایشگاه تشخیصی برای تشخیص قطعی، تسهیلات یادآور برای ظن بالینی بالا و شک اولیه بالینی فراهم باشد (پوستر یاد آوردر محل ارائه خدمت در معرض دید ارائه دهندگان خدمت باشد)، از ازدحام جمعیت در تمامی فضاهای که بیماران و همراهان دریافت کننده خدمت حضور دارند به ویژه در فضای اورژانس جلوگیری شده باشد، فضای انتظار و بستری مناسب جداگانه برای بیماران علامتدار مشکوک کوروناویروس در نظر گرفته شده باشد و نسبت کادردرمانی به تعداد بیماران مناسب باشد(ترجیحاً روش تقسیم کار مابین کادر پرستاری؛روش موردی : CASE METHOD) باشد، تهیه برنامه شیفت نیروهای جایگزین در شرایط اضطراری، وسایل مناسب به تعداد کافی در دسترس قرار داشته باشد، سیاست و ابزار لازم برای اجرای کنترل عفونت در تمام بخش ها و نقاط بیمارستان وجود داشته باشد، نظام مراقبت بیماری حاد تنفسی کادر بیمارستانی وجود داشته باشد و اهمیت مراجعه به پزشک و ثبت و گزارش در صورت ابتلا به بیماری تنفسی در بیمارستان در میان کارکنان بیمارستانی مشخص شده باشد،میزان تبعیت کادر درمان از دستورالعمل ها سنجیده شده و تحت نظر باشد و مکانیسم هایی برای ارتقا شرایط و رفع چالش ها موجودباشد .
اقدامات کنترل عفونتی مهندسی و محیطی
- تهویه محیطی مناسب و مطلوب تمامی بخش ها و واحد های درمانی و تمیزی و پاکسازی مطلوب محیطی از عوامل کلیدی و زیر ساختی در کاهش انتقال عوامل پاتوژن بیماری است.
- جداسازی تخت های بستری حداقل به میزان ۱ متر از یکدیگر در خصوص بستری بیمار مشکوک عفونت از الزامات است.
تا چه زمانی رعایت احتیاطات تماسی و قطره ای برای بیمار مشکوک کوروناویروس جدید ۲۰۱۹ ضروری است؟
احتیاطات استاندارد در تمام زمان ها باید رعایت شود. احتیاطات اضافه بر آن )تماسی و قطره ای( تا زمانی که بیمار بدون علامت نشده است باید ادامه یابد. اطلاعات بیشتر در مورد راه های انتقال بیماری باید در هفته ها و ماه های آینده به دست برسد تا بتوان در مورد طول دوره احتیاطات اضافه با دقت بیشتری نظر داد.
تهیه و حمل و نقل نمونه از بیماران مشکوک به کوروناویروس جدید (nCoV)
تمام نمونه هایی که از بیماران مشکوک به nCoV تهیه می شود، باید عفونی فرض شوند و کسانی که نمونه گیری می نمایند و در حمل و نقل آن نقش دارند باید احتیاطات استاندارد را به دقت رعایت نمایند.
- کسی که نمونه را تهیه می کند باید از وسایل حفاظت فردی (PPE) مناسب استفاده نماید (محافظ چشم، ماسک طبی، گان آستین بلند، دستکش). اگر نمونه با روشی تهیه می شود که احتمال تولید آئروسول وجود دارد، باید از ماسک N95 مناسب استفاده شود.
- تمام افرادی که در حمل و نقل نمونه نقش دارند باید در مورد احتیاطات لازم در زمان حمل و نقل و اقدامات لازم در شرایط اضطراری (شکستن ظرف و ریختن احتمالی نمونه) آموزش دیده و تمرین کافی نموده باشد.
- حمل و نقل نمونه همانند کوروناویروس MERS باید در ظروف سه لایه مخصوص حمل نمونه های عفونی خطرناک انجام شود.
- آزمایشگاه نیز باید از مشکوک بودن بیمار به nCoV مطلع باشد تا احتیاطات لازم را انجام دهد.
- نام بیمار و مشخصات کامل بر روی فرم همراه پر شود.
مواد مصرفی (شستشو، ضدعفونی و گندزدایی)
نکات مهم در مورد مواد مصرفی (شستشو، ضدعفونی و گندزدایی) در اجرای موازین کنترل عفونت به شرح ذیل است:
- پیشنهاد میشود شستشوی دست ها با آب و صابون و یا استفاده از فرآورده های ضد عفونی کننده دست بر پایه الکل (فرمولاسیون های پیشنهاد شده توسط Who و یا محصولات به ثبت رسیده ی دارای کد IRC مندرج در وبسایت سازمان غذا و دارو، لینک مواد و تجهیزات حوزه ی کنترل عفونت) بر اساس اصول یازده گانه (پروتکل ابلاغ شده توسط سازمان غذا و دارو) برای استفاده توسط بیماران و کلیه ی افراد و پرسنل دخیل در امر درمان صورت پذیرد.
- با توجه به آلوده شدن محیط اطراف بیماران بوسیله ترشحات تنفسی و سطوح دارای تماس مداوم و مکرر با دست های بیمار در مراکز درمانی و بهداشتی، اوژانس ها، آمبولانس ها و سایر مکان هایی که بیماران در آنجا نگهداری میشوند، استفاده از ضد عفونی کننده های سطح متوسط (Intermediate Level) بر پایه ی آب،الکل و یا هیپوکلریت سدیم ۱ درصد (حدود ۵۰۰ ppm) بر مبنای محصولات به ثبت رسیده در سازمان غذا و دارو توصیه میگردد.
استفاده از ضد عفونی کننده های سطح بالا (High level) توصیه نمیگردد (به استثنای موارد درگیری همزمان بیمار با اسپور باکتری ها) از جمله کلستریدیوم دیفیسیل (و همچنین در موارد مشاهده شده با آلودگی های بیوتروریسم). - ضدعفونی دست بر پایه اتانول ۸۰ درصد، گلیسرول ۴۵ / ۱ (یک و چهل و پنج صدم) درصد بعنوان مرطوب کننده و پر اکسید هیدروژن ۰ / ۱۲۵ درصد جهت حذف اسپور باکتری ها میباشد. فرمول ساخت بدین صورت است که در یک فلاسک مدرج ۱ لیتری ۳ / ۸۳۳ میلی لیتر اتانول ۹۶ درصد، ۷ / ۴۱ میلی لیتر پراکسید هیدروژن ۳ درصد و ۵ / ۱۴ میلی لیتر گلیسرول ۹۸ درصد را با آب مقطر یا آب جوشیده سرد شده به حجم ۱ لیتر رسانده و محتویات فلاسک به آرامی مخلوط گردد.
- ضدعفونی دست بر پایه ایزوپروپیل الکل ۷۵ درصد، گلیسرول ۴۵ / ۱ (یک و چهل و پنج صدم) درصد بعنوان مرطوب کننده و پر اکسید هیدروژن ۱۲۵ / ۰ درصد جهت حذف اسپور باکتری ها میباشد. فرمول ساخت بدین صورت است که در یک فلاسک مدرج ۱ لیتری ۵ / ۷۵۱ میلی لیتر ایزوپروپیل الکل با خلوص ۸ / ۹۹ درصد، ۷ / ۴۱ (چهل و یک هفت دهم) میلی لیتر پراکسید هیدروژن ۳ درصد و ۵ / ۱۴ میلی لیتر گلیسرول ۹۸ درصد را با آب مقطر یا آب جوشیده سرد شده به حجم ۱ لیتر رسانده و محتویات فلاسک به آرامی مخلوط گردد
حالت های بالینی بیماران nCoV-2019 و مداخلات مرتبط
کورونا ویروس جدید ۲۰۱۹ در اغلب بیماران به شکل یک بیماری تنفسی بدون عارضه تظاهر می یابد و در برخی بیماران می تواند به شکل عوارض ریوی (پنومونی خفیف، پنومونی شدید، نارسایی حاد تنفسی)، شوک سپتیک و در موارد معدودی منجر به فوت بیمار گردد. اغلب بیماران فوت شده از گروه سالمندان و یا بیماران مبتلا به نقص ایمنی بوده اند. در جدول ذیل حالات مختلف بالینی و مداخلات ضروری و کلیدی در هر یک به صورت خلاصه یادآوری گردیده است.
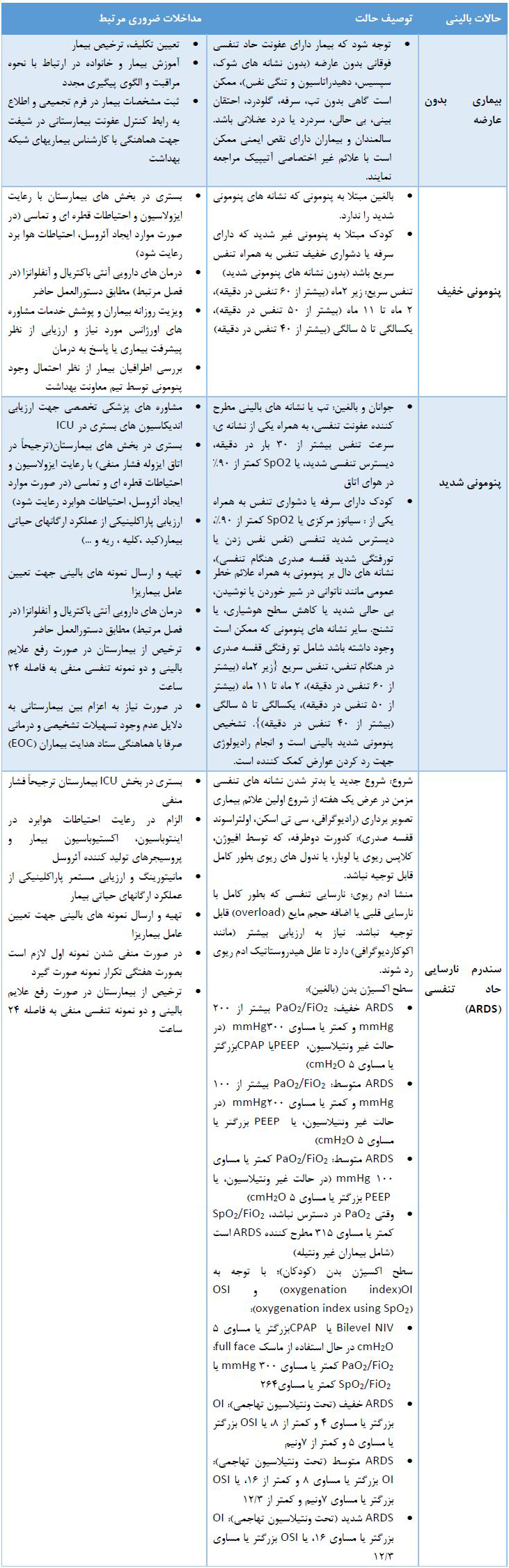
فرایند ارائه خدمات بالینی
بخش اورژانس بعنوان پیش ورودی فعال و شبانه روزی بیمارستان است که در عمل پرمخاطره ترین و مهمترین بخش بیمارستان در ارایه خدمات فوریتی و حیات بخش می باشد. اولین و اصلی ترین بخش بیمارستان که در موارد حوادث و بلایا وظیفه پذیرش و دسته بندی مراجعین انبوه در بازه زمانی محدود را بعهده دارد و در مواقع اپیدمی ها و بیماریهای نوپدید و بازپدید عملیاتی ترین خدمات اورژانسی حاکمیتی را ارایه می نماید. تامین تجهیزات و ذخیره سازی متناسب با هر طغیان و مراجعین انبوه در بخش اورژانس و تامین نیروی متخصص ویژه و چابک درمانی با نگاه همزمان بهداشتی و اپیدمیولوژی بسیار حیاتی و اثر بخش است.
واحد تریاژ اولین فضای قابل دسترس برای بیمار در بدو ورود به بخش اورژانس می باشد، و عملکرد اصلی آن غربالگری و دسته بندی بیماران بر اساس وضعیت بیماری و همچنین نوع و سطح خدمات درمانی مورد نیاز است.
تریاژ
در این فضا بیماران توسط پرستار تریاژ مورد ارزیابی اولیه قرار می گیرند. پرستاران شاغل در واحد تریاژ باید از باتجربه ترین پرستاران بخش اورژانس انتخاب شوند. اطلاعات بیماران در فرم تریاژ ثبت می گردد و در صورت نیاز به جداسازی بیماران (Isolation ) در فرم تریاژ مشخص می گردد.
با توجه به اینکه اولین برخورد بیمار با اورژانس، واحد تریاژ بیمارستان می باشد ، لذا شناسایی سریع و جداسازی بیماران مشکوک nCoV-2019 حائز اهمیت است.
برای انجام تریاژ عفونی سریع و ایمن، ضروری است به سه موضوع کلیدی ذیل پرداخته شود:
- احتیاطات استاندارد
- ارزیابی خطر بالینی
- اخذ شرح حال مرتبط با سفر به مناطق گرفتار همه گیری (پرخطر)
پرستار تریاژ ضمن رویکرد سندرومیک در ارزیابی خطر بیمار، موارد مشکوک را به واحدهای اختصاصی انتظار، معاینه یا ایزوله ارجاع نماید. علامت گذاری و نشان دار کردن مسیر انتقال بیماران مشکوک از واحد تریاژ به اتاق ایزوله ترجیحاً با رنگ خاکستری صورت گیرد.
واحد تریاژ –> اتاق انتظار –> اتاق ایزوله
انتظار
فضای پس از تریاژ (Waiting Area) شامل فضای انتظار قبل از اتاق معاینه است که قسمتی از آن به بیماران با علائم تنفسی اختصاص می یابد (با فاصله ۱ تا ۲ متر از سایر مراجعین).
برای جلوگیری از انتشار ترشحات (Drop let) یک ماسک ساده طبی در اختیار بیماران با علایم تنفسی در واحد تریاژ قرار میگیرد. ترجیح آن است که اتاق انتظار بیماران تنفسی مجزا با دسترسی آسان به پزشک اورژانس باشد . اتاق انتظار باید واجد تهویه مناسب با حداقل ۱۲ بار در ساعت یا دارای تهویه طبیعی باشد.
معاینه
در بیمارستان هایی که اورژانسهای آنها واجد ۲ اتاق معاینه هستند بر حسب نیاز یک اتاق به ویزیت بیماران با علایم تنفسی اختصاص یابد. لذا ارزیابی پزشکی بیماران در اتاق معاینه اختصاصی بیماران تنفسی و یا اتاق ایزوله اورژانس صورت می گیرد. اتاق ایزوله اورژانس بصورت موقت و صرفا جهت معاینه پزشکی بیماران مشکوک استفاده می گردد لذا لازم است که فضای ایزوله در بیمارستان جانمایی و فعال گردد.
مشاوره پزشکی
در راستای مدیریت منابع و رعایت دقیق اندیکاسیون های بستری، توصیه می شود در صورت شک بالینی، درخواست مشاوره اورژانسی جهت ویزیت متخصص عفونی و در صورت عدم دسترسی به متخصص عفونی، توسط متخصص داخلی، حداکثر تا ۳۰ دقیقه پس از درخواست انجام گردد. بیماران مشکوک براساس تشخیص پزشک مقیم اورژانس و یا مشاور مربوطه به اتاق های ایزوله یا تک تختخواب بخش های بستری بیمارستان منتقل گردند.
توصیه می شود که دانشگاه ها تمهیدات حضور متخصص مقیم عفونی را در مدت اعلام زمان آماده باش، در ساعات مراجعه حداکثری بیماران به بیمارستانهای ریفرال و واجد بخش های بستری مربوطه فراهم نمایند.
احیا قلبی-ریوی بیماران مشکوک به nCoV
برای بیماران مشکوک به ۲۰۱۹-nCoV بدحال، که سطح I ,II تریاژ باشند طبق روند تریاژ ESI ، بلافاصله توسط پزشک مقیم اورژانس و دراتاق ایزوله تحت اقدامات حیات بخش قرار می گیرند . همه اقدامات مربوط به احیا قلبی_ریوی بیماران مشکوک به ۲۰۱۹-nCoV در اتاق ایزوله و با رعایت احتیاطات هوابرد (Air borne) انجام می گیرد. لذا لازم است در اتاق ایزوله دسترسی به تجهیزات احیا قلبی_ریوی (کیف احیا) فراهم گردد. اقدامات احیا، شامل نتوباسیون و ماساژ قلبی در خصوص بیماران مشکوک به کورونا ویروس، در اتاق ایزوله و حسب شرایط در اتاق احیاء صورت می گیرد و لازم است پرسنل درمانی حاضر در این عملیات از احتیاطات هوابرد تبعیت نمایند.
تعیین تکلیف بیماران اورژانس
پس از ویزیت پزشک اورژانس و انجام اقدامات تشخیصی و درمانی ضروری و همچنین مشاوره های پزشکی سایر رشته های تخصصی (در صورت لزوم) بیماران در چند دسته تعیین تکلیف و Disposition صورت می گیرد. بیماران بدون عارضه با آموزش های لازم و دستور پیگیری بهداشتی درمانی پس از تکمیل فرم های اختصاصی بیماران مشکوک به کورونا ویروس و ثبت مستندات مرتبط و اخذ آدرس تماس و تلفن از بخش اورژانس ترخیص می شوند. بیماران با تشخیص پنومونی ضمن انجام مشاوره اورژانسی متخصص عفونی مقیم/ آنکال بستری در بخش مربوطه با شرایط جداسازی فیزیکی با احتیاطات تماسی/قطره ای صورت می گیرد. بیماران با پنومونی شدید و بدحال که کاندید بستری بخش های ویژه می باشند پس از انجام مشاوره با متخصص عفونی مقیم/ آنکال یا متخصص داخلی و هماهنگی با پزشک مسئول ICU، در ICU بیمارستان بستری می گردند. در صورت نبود تخت ویژه و پس از هماهنگی های لازم با کارشناس مسئول کنترل عفونت و ستاد هدایت درمان بیماران دانشگاه EOC به بیمارستان آماده دارای ظرفیت خالی اعزام
می گردد.
درمان
درمان های دارویی
- برای درمان پنومونی های ویروسی یا ARDS بطور روتین کورتون تجویز نشود، مگر دلیل قاطع علمی دیگری دال بر نیاز به کورتون موجود باشد.
- درمان آنتی بیوتیکی تجربی مناسب (Empiric) برای پوشش تمام عوامل بیماری زای احتمالی SARI تجویز شود. در بیمارانی که در فاز سپسیس هستند در عرض یکساعت بعد از آغاز ارزیابی بیمار، هرچه سریعتر درمان آنتی بیوتیکی مناسب شروع شود.
- نمونه خون برای کشت باکتری های احتمالی ایجاد سپسیس یا پنومونی تهیه شود (ترجیحا قبل از تجویز آنتی بیوتیک). نباید شروع آنتی بیوتیک تراپی را صرفا به دلیل تهیه نمونه خون به تاخیر انداخت.
- مدیریت مایعات بیماران SARI تا وقتی وارد فاز شوک نشده اند باید به صورت محافظه کارانه انجام شود.
درمان حمایتی زودهنگام و پایش بیمار
اکسیژن درمانی مکمل برای بیماران SARI و دچار دیسترس تنفسی، هایپوکسمی یا شوک بلافاصله شروع شود
توجه: اکسیژن درمانی (۵ لیتر در دقیقه) آغاز شود تا به سطح هدف SpO2 بزرگتر یا مساوی ۹۰ % (در بالغین غیرباردار) یا ۹۲ تا ۹۵ % در بیماران باردار. در کودکان نیز سطح هدف SpO2 بالاتر یا مساوی ۹۰ % است اما کودکان دارای نشانه خطرناکی مانند انسداد راه هوایی یا فقدان تنفس، دیسترس تنفسی شدید، سیانوز مرکزی، شوک، کما یا تشنج، باید در حین احیا اکسیژن مکمل نیز دریافت نمایند تا SpO2 بالاتر یا مساوی ۹۴ % گردد. در هر مکانی که از بیماران SARI مراقبت می شود باید اتاق دارای پالس اکسیمتر، امکانات تجویز اکسیژن، و ماسک اکسیزن (نازال کانولا، ماسک ساده صورت، ماسک دارای رزرو بگ) باشد. در زمان تماس با ماسک اکسیژن بیماران مشکوک به NcOv-2019 احتیاطات تماسی باید حتما رعایت شوند.
مدیریت مایعات بیماران sari تا وقتی وارد فاز شوک نشده اند باید به صورت محافظه کارانه انجام شود.
توجه: در زمان درمان بیماران SARI باید مایع درمانی با احتیاط انجام شود زیرا مایع درمانی اگرسیو می تواند در اکسیژناسیون بیمار اختلال ایجاد نماید، به ویژه در زمانی که دسترسی به تهویه مکانیکی محدود است.
درمان آنتی بیوتیکی تجربی مناسب (empiric) برای پوشش تمام عوامل بیماری زای احتمالی SARI تجویز شود. در بیمارانی که در فاز سپسیس هستند در عرض یکساعت بعد از آغاز ارزیابی بیمار، هرچه سریعتر درمان آنتی بیوتیکی مناسب شروع شود.
توجه: هرچند بیماری nCoV یک بیماری ویروسی است اما در صورتی که ارزیابی ها نشان دهنده فاز سپسیس در بیمار هستند باید هرچه زودتر در عرض یکساعت ابتدایی، آنتی بیوتیک برای بیمار آغاز شود. درمان آنتی بیوتیکی بر اساس تشخیص بالیتی اولیه (پنومونی اکتسابی از جامعه، پنومونی اکتسابی در مراکز درمانی، یا سپسیس)، شرایط اپیدمیولوژیک منطقه ای، داده های مطالعات حساسیت آنتی بیوتیکی باکتری های محتمل، و دستورالعمل های کشوری مرتبط. درمان آنتی بیوتیکی تجربی می تواند شامل اوسلتامی ویر (در صورتی که شرایط اپیدمیولوژیک نشان دهنده گردش ویروس آنفلوانزا در جامعه باشد، یا سابقه سفر یا برخورد با ویروس آنفلوانزا حیوانی محتمل باشد) نیز گردد. بر اساس داده های میکروب شناسی که متعاقبا به دست خواهند رسید یا قضاوت های بالینی روزهای بعدی بستری می تواند تعدیل شده و تغییر یابند.
برای درمان پنومونی های ویروسی یا ARDS بطور روتین کورتون تجویز نشود (مگر در طرح های تحقیقاتی) مگر دلیل محکم دیگری دال بر نیاز به کورتون موجود باشد.
توجه: مطالعات مروری اقدامات درمانی در دوره پاندمی SARS نشان می دهد که تجویز کورتون نه تنها سودی برای بیمار ندارد بلکه پیامدهای نامطلوبی مانند نکروز آواسکولار، دیابت، سایکوز و تاخیر در پاکسازی ویروس از بدن ایجاد می نماید. در مورد آنفلوانزا نیز چنین است و کورتون تراپی بیماران می تواند به بیشتر شدن شانس عفونت های ثانویه باکتریال منجر شود هرچند شواهد متقنی دال بر افزایش شانس مرگ ناشی از کورتون تراپی در بیماران آنفلوانزا وجود ندارد. در مورد MERS هم وضعیت مشابهی وجود دارد و هرچند شواهد نشان دهنده افزایش شانس مرگ به دنبال کورتون تراپی در این بیماران نیست اما زمان پاکسازی ویروس از بدن را به تاخیر می اندازد. لذا در صورتی که اندیکاسیون قطعی برای تجویز کورتون وجود ندارد نباید تجویز شود (به قسمت سپسیس مراجعه شود)
بیماران مبتلا به SARI به دقت از نظر بروز نشانه های بدتر شدن وضعیت بالینی پایش شوند (نارسایی تنفسی سریعا پیش رونده، سپسیس) و در این صورت سریعا درمان های حمایتی ویژه (در بخش مراقبت های ویژه) انجام شوند.
توجه: درمان حمایتی ایمن، به هنگام و موثر، اصل اجتناب ناپذیر در بیمارانی است که تظاهرات شدید بیماری nCoV-2019 را بروز می دهند.
توجه به بیماری های زمینه ای بیمار جهت تعیین پیش آگهی و مدیریت بالینی در شرایط وخیم بالینی
توجه: در حین ارائه درمان های حمایتی بیماران SARI ، باید مشخص نمود کدام درمان های بیماری زمینه ای مزمن باید همچنان ادامه یابند و کدام درمان های مزمن قبلی لازم است موقتا قطع شوند. باید وضعیت بالینی و پیش آگهی را با بیمار و خانواده وی در میان گذاشت و برای ارزش ها و انتخاب های بیمار در شرایط بحرانی بالینی احترام قائل شد.
تهیه نمونه جهت تشخیص آزمایشگاهی
نمونه خون برای کشت باکتری های احتمالی ایجاد سپسیس یا پنومونی تهیه شود )ترجیحا قبل از تجویز آنتی بیوتیک(. نباید شروع آنتی
بیوتیک تراپی را صرفا به دلیل تهیه نمونه خون به تاخیر انداخت.
- اخذ نمونه از راه تنفسی فوقانی و تحتانی باید برای انجام RT-PCR تهیه شود. نمونه راه تنفسی فوقانی شامل سواب نازوفارنژیال یا سواب اوروفارنژیال است و نمونه راه تنفسی تحتانی شامل خلط القایی، آسپیره اندوتراکئال، لاواژ برونکوآلوئولار است. در صورت انتوبه بودن بیمار تهیه نمونه تحتانی راحت تر است. برای تهیه نمونه فوقانی از احتیاطات تماسی و قطره ای استفاده شود و برای تهیه نمونه تحتانی حتما احتیاطات تماسی و هوابرد (N95 و …) مد نظر قرار گیرد.
- تمام نمونه هایی که از بیماران مشکوک به nCoV تهیه می شود، باید عفونی فرض شوند و کسانی که نمونه گیری می نمایند و در حمل و نقل آن نقش دارند باید احتیاطات استاندارد را به دقت رعایت نمایند.
- کسی که نمونه را تهیه می کند باید از وسایل حفاظت فردی (PPE) مناسب استفاده نماید (محافظ چشم، ماسک طبی، گان آستین بلند، دستکش). اگر نمونه با روشی تهیه می شود که احتمال تولید آئروسل وجود دارد، باید از ماسک N95 مناسب استفاده شود.
- تمام افرادی که در انتقال نمونه نقش دارند باید در مورد احتیاطات لازم در زمان انتقال و اقدامات لازم در شرایط اضطراری (شکستن ظرف و ریختن احتمالی نمونه) آموزش دیده و تمرین کافی نموده باشد.
- انتقال نمونه همانند کوروناویروس باید در ظروف سه لایه مخصوص حمل نمونه های عفونی خطرناک انجام شود.
- آزمایشگاه نیز باید از مشکوک بودن بیمار به nCoV مطلع باشد تا احتیاطات لازم را انجام دهد و نمونه های ارسالی بیماران
را در محل مجزا از سایر نمونه ها جمع آوری نمایند. - نام بیمار و مشخصات کامل بر روی فرم پیوست نمونه تکمیل شود.
اگر امکان انجام RT-PCR وجود ندارد می توان از روش های سرولوژی استفاده نمود (در حال حاضر تا اطلاع ثانوی نمونه سرم بیمار شدید
بستری در بمیارستان، برای بخش آربوویروس شناسی انستیتو پاستور ایران ارسال گردد و روش تهیه آن مشابه با روش اخذ سرم از بیماران
مشکوک به کریمه کنگو می باشد)
توجه: برای تهیه نمونه فوقانی باید از سواب استریل داکرون )و نه پنبه ای( و محیط مخصوص VTM استفاده نمود. سعی شود در نمونه گیری از
لوزه ها و زبان کوچک نمونه گیری نشود. در بیمار شدید تنفسی مشکوک به کوروناویروس، صرفا با یک نمونه فوقانی منفی نمی توان بیماری را
رد کرد و باید با نمونه مجدد فوقانی یا نمونه تحتانی تهیه نمود.
توجه: عفونت همزمان با سایر عفونت های ویروسی در بیماری های سارس و مرس هم مشاهده شده است و این احتمال وجود دارد که در مورد
عفونت کوروناویروسی جدید نیز این موضوع صادق باشد. برای تشخیص سایر عفونت های تنفسی نیز از نمونه های تنفسی فوقانی و تحتانی می
شود استفاده نمود. سایر عفونت های همزمان مورد نظر می تواند آنفلوانزا، RSV ، پاراآنفلوانزا، رینوویروس، آدنوویروس، انتروویروس )به عنوان
مثال EVD68 (، متاپنوموویروس انسانی، سایر کوروناویروس های خفیف انسانی ) HKU1 ، OC43 ، NL63 ، ۲۲۹E ( باشد. با تهیه نمونه تنفسی
تحتانی می توان سایر پاتوژن ها مانند لژیونلا پنوموفیلا را نیز بررسی نمود.
در مورد بیمار بستری شده ی nCoV-2019 باید نمونه های فوقانی و تحتانی دستگاه تنفسی تا زمان مشخص شدن پاکسازی ویروس از بدن، تکرار شوند. در بیماری که از نظر بالینی بهبود دارد باید تا منفی شدن دو نمونه گیری پشت سر هم (به فاصله ۲۴ ساعت از هم)، این نمونه گیری ها تکرار شود. فاصله نمونه گیری هر ۳ تا ۴ روز تا بهبود بالینی می باشد.
مدیریت نارسایی تنفسی هایپوکسمیک و سندرم ARDS
در بیماری شدید تنفسی که به اکسیژن تراپی استاندارد پاسخ بالینی نشان نمی دهد، به نارسایی تنفسی هیپوکسمیک فکر شود.
توجه: برخی بیماران حتی علی رغم دریافت اکسیژن با ماسک دارای رزرو بگ (حداقل ۱۰ تا ۱۵ لیتر در دقیقه با FiO2=0.6-0.95 )، باز ممکن
است دچار هیپوکسمی و سختی تنفسی باشند. نارسایی تنفسی هایپوکسمیک در ARDS معمولا در اثر شانت یا mismatch تهویه-پرفیوژن
داخل ریوی رخ می دهد و معمولا به تهویه مصنوعی نیاز دارد.
- اکسیژن نازال با جریان بالا (HFNO) یا تهویه غیر تهاجمی (NIV) باید فقط در نارسایی تنفسی هایپوکسمیک استفاده شوند. در کوروناویروس مرس ممکن است که بیمار علی رغم درمان با NIV دچار شکست درمانی شود و لذا در مورد کوروناویروس جدید نیز توصیه می شود که پس از شروع NIV یا HFNO بیمار به دقت پایش شود و تحت نظر باشد و هرگونه وخیم شدن وضعیت بالینی در سیر درمانی رصد شود.
توجه: با HFNO به میزان ۶۰ لیتر در دقیقه با FiO2 تاحدود یک می توان به بیمار اکسیژن رساند. مدار اطفال می تواند تا ۱۵ لیتر در دقیقه را فراهم نماید و گاهی ممکن است برای یک کودک لازم شود که از مدار بالغین استفاده کنند تا میزان کافی اکسیژن دریافت نماید. بیمارانی که دچار هایپرکاپنه باشند (تشدید بیماری انسدادی ریوی، ادم ریوی کاردیوژنیک)، ناپایداری همودینامیک، نارسایی چندارگان، و وضعیت ذهنی غیرطبیعی نباید بطور کلی HFNO دریافت نمایند هرچند شواهد نشان می دهد که HFNO در بیماران مبتلا به هایپرکاپنه خفیف تا متوسط (که در حال بدتر شدن هم نیست)موثر باشد. بیمارانی که HFNO دریافت می نمایند باید در محلی درمان شوند که فرد آشنا به اینتوباسیوناورژانسی در آنجا حضور داشته باشد تا در صورت بروز اولین نشانه های بدتر شدن حال عمومی و عدم بهبود با درمان کوتاه مدت (در عرض یکساعت از درمان) بتواند سریعا اینتوباسیون انجام دهد.
مدیریت شوک سپتیک
سپتیک شوک زمانی است که وجود عفونت در بدن بیمار قطعی باشد یا مشکوک به عفونت باشد و برای نگه داشتن متوسط فشار خون شریانی بزگتر یا مساوی ۶۵ mmHg و لاکتات بالاتر یا مساوی ۲ mmol/L نیاز به وازوپرسور وجود داشته باشد (در فقدان هیپووولمی). در کودکان در صورتی که هیپوتانسیون داشته باشد (فشار سیستولیک با بیش از ۲ انحراف معیار، و کمتر از صدک پنجم باشد و) یا دو حالت از حالات ذیل وجود داشته باشد: تغییر سطح هوشیاری، تاکی کاری یا برادی کاری (کمتر از ۹۰ و بالاتر از ۱۶۰ ضربه در دقیقه برای شیرخواران و ضربان قلب کمتر از ۷۰ یا بالاتر از ۱۵۰ باردر دقیقه در کودکان)، زمان پرشدگی مویرگی بیش از ۲ ثانیه، گرمی ناشی از وازودیلاتاسیون با نبض اطراف آن، تنفس سریع، پشتی یا پورپورا، افزایش لاکتات، کم شدن برون ده ادراری، هایپرترمی یا هیپوترمی، آنگاه باید به شوک سپتیک نیز فکر کرد.
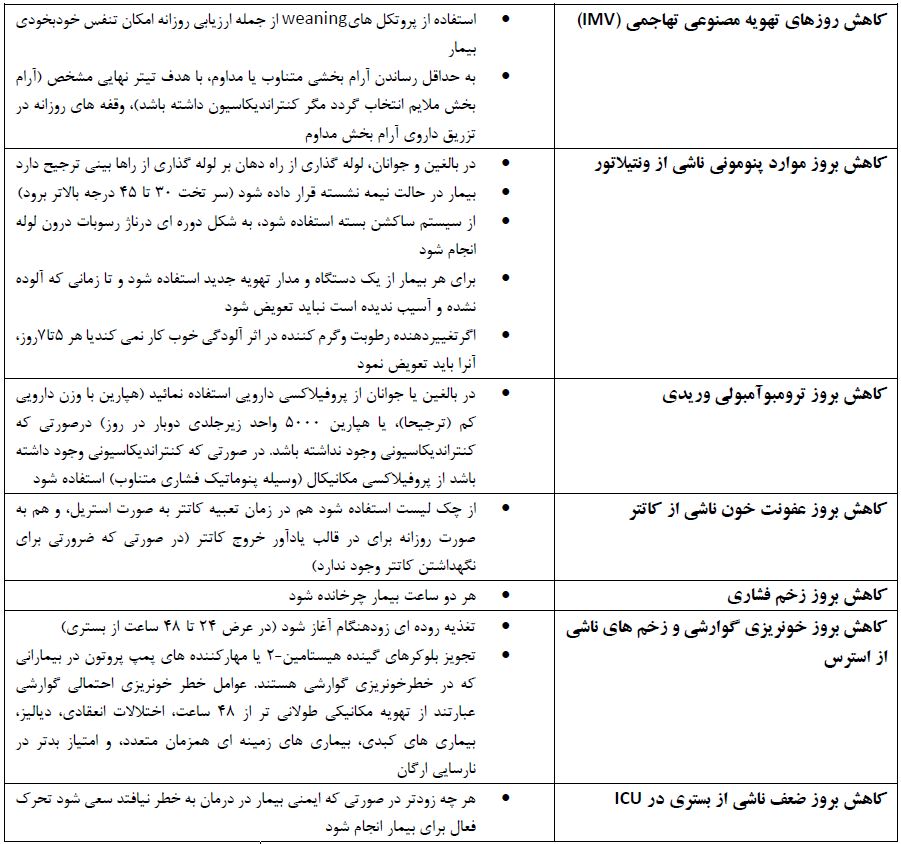
برای احیا بالغین در صورت وجود شوک، حداقل ۳۰ ml/Kg سرم کریستالیک هیپوتونیک در عرض ۳ ساعت اول داده شود. برای کودکان می توان ۲۰ ml/kg به عنوان دوز سریع بولوس تجویز نمود و در عرض یکساعت اول ۴۰ تا ۶۰ ml/Kg تریق گردد.
- از سرم کریستالوئید هایپوتونیک، نشاسته یا ژلاتین برای احیا استفاده نکنید.
درمان های اختصاصی ضد کوروناویروس و تحقیقات بالینی
در حال حاضر تحقیق بالینی تصادفی مناسبی برای انتخاب درمان ضدویروس اختصاصی برای این کوروناویروس جدید وجود ندارد. درمان های بدون تاییدیه تنها در قالب تحقیقات دارای مجوز حقوقی و پایش بالینی شدید سختگیرانه و بر اساس چهارچوب “پایش استفاده اضطراری از مداخلات بدون تاییدیه” انجام شود.
موضوعات ویژه زنان باردار
زنان باردار مشکوک به ابتلا به کوروناویروس جدید ۲۰۱۹ (یا موارد قطعی دارای عفونت تایید شده) باید مطابق درمان های سایر افراد تحت درمان حمایتی قرار گیرند و تطبیق درمان با فیزیولوژی بارداری نیز مد نظر باشد.
استفاده از درمان های تحقیقی خارج از مطالعات تحقیقاتی باید صرفا بر اساس سنجش سود و زیان درمان و بی خطر بودن برای جنین و مفید بودن بالقوه برای سلامت مادر، انجام شوند (با کسب مشوره از متخصص زنان و کمیته اخلاق دانشگاه)
تصمیم به ختم بارداری و زایمان اضطراری تصمیم دشواری استو به عوامل متعددی بستگی دارد، سن بارداری، شرایط مادر، و پایدار بودن جنین. ضروری است در صورت امکان مشاوره با متخصص زنان، نوزادان، و بیهوشی و مراقبت های ویژه قبل از این تصمیم انجام شود (بسته به شرایط مادر)
انتقال بین مراکز درمانی
- بیماران مشکوک به ۲۰۱۹-nCoV که با هماهنگی EOC توسط EMS از سطوح درمانی اول، فرودگاه ها و پایانه های مرزی به نزدیکترین بیمارستان تعیین شده واجد متخصص مقیم بخش اورژانس/عفونی ارجاع شده اند، بدون توقف در واحد تریاژ به اتاق ایزوله اورژانس منتقل شوند تا از تردد و تاخیر غیر ضروری در بخش اورژانس پیشگیری گردد. پس از ارزیابی کامل بالینی تعیین تکلیف بیمار جهت ترخیص، بستری در بیمارستان و یا ارجاع به سطح بالاتر درمانی صورت می گیرد.
- با توجه به محدودیت تخت های ایزوله و ویژه در مراکز ریفرال، هرگونه اعزام با رعایت اندیکاسیون بستری و تایید متخصص مقیم/ عفونی و با هماهنگی ستاد هدایت بیماران دانشگاه صورت گیرد.
- در صورت وجود هرگونه ابهام در زمینه لزوم اعزام و تعیین سطح بیمارستان، پزشک معالج با مشارکت اجرایی سوپروایزر بیمارستان مبداء با مشاوره فوکال پوینت تخصصی عفونی دانشگاه/دانشکده مربوطه اقدام گردد.
- در موارد مراجعه مستقیم بیمار به بیمارستانها و مراکز بهداشتی –درمانی مطابق پروتکل مراقبت از بیماران حاد تنفسی ۲۰۱۹-nCoV ، طی فعال شدن زنجیره اطلاع و مدیریت بیماران مشکوک به ۲۰۱۹-nCoV ، اطلاع رسانی به EOC جهت اطمینان از ثبت مشخصات بیمار در لیست جامع کشوری انجام گردد.
- نتیجه نهایی تعیین تکلیف لیست بیماران مشکوک به ۲۰۱۹-nCoV در بیمارستانها باید به اطلاع مسئول کنترل عفونت بیمارستان برسد تا هماهنگی های لازم با واحدهای ذیربط دانشگاهی و ستادی صورت پذیرد.
هم افزایی اقدامات بهداشتی و درمانی
با توجه به اهمیت شناخت به موقع موارد مشکوک به بیماری ۲۰۱۹-nCoV و اهمیت اقدامات بهداشتی و درمانی جهت محدود سازی احتمال گسترش بیماری، استفاده از کلیه امکانات و ظرفیتهای بهداشتی درمانی و تلاش جهت هم افزایی ضروری است . موارد مشکوک به ۲۰۱۹-nCoV ممکن است با اورژانس پیش بیمارستانی تماس بگیرند یا به بیمارستانها و یا به مراکز خدمات جامع سلامت شبانه روزی مراجعه نمایند. بنابراین، ایجاد شبکه هماهنگ با بهره گیری از تمامی ظرفیت ها ضروری است. جهت کنترل بهینه موارد، لازم است با توجه به امکانات موجود و پس از توافق بین مسئول شبکه و رییس مرکز مدیریت حوادث و فوریتهای پزشکی دانشگاه و تایید معاونت های درمان و بهداشتی دانشگاه هم افزایی در موارد ذیل صورت پذیرد:
- در صورت مراجعه بیمار نیازمند بستری در بیمارستان به مراکز خدمات جامع سلامت پزشک مرکز با واحد EOC دانشگاه تماس گرفته و پس از تایید پزشک مشاور تلفنی و وجود اندیکاسیون اعزام ، آمبولانس ویژه جهت انتقال بیمار به بیمارستان اعزام گردد.
- از مراکز خدمات جامع سلامت شبانه روزی جهت تشخیص اولیه موارد غیر بدحال استفاده شود. بدین منظور در صورت اعزام آمبولانس ۱۱۵ برای بیمار مشکوک به ۲۰۱۹-nCoV و عدم وجود علایم نیاز به بستری (با تایید پزشک مشاور تلفنی) بیمار جهت ویزیت، درمان سرپایی و آموزشهای لازم بهداشتی ، درمانی به مراکز خدمات جامع سلامت شبانه روزی ارجاع سرپایی گردد. ستاد هدایت موظف است اطلاعات مربوط به بیمار شامل مشخصات فردی، تلفن و آدرس را جهت پیگیری به مراکز خدمات جامع سلامت شبانه روزی اطلاع دهد.
- طی دوره هشدار، دفترچه راهنمای تعامل می بایست در مراکز خدمات جامع سلامت شبانه روزی ، مرکز ارتباطات اورژانس و دفتر پرستاری بیمارستان هدف، موجود و در دسترس باشد. این دفترچه محتوی موارد زیر می باشد:
- لیست مراکز خدمات جامع سلامت شبانه روزی، آدرس و شماره تلفن ثابت پاسخگوی بیست و چهار ساعته و لیست کشیکها و شماره همراه پزشکان این مراکز در EOC دانشگاه/دانشکده
- لیست کشیک مسوولین ستاد هدایت، پزشک مشاور تلفنی مدیر جانشین و EOC دانشگاه/دانشکده و شماره تلفن همراه ایشان و شماره تلفن ثابت پاسخگوی ۲۴ ساعته آنها.
- لیست کشیک سوپروایزر های بیمارستانها، آدرس و شماره تلفن ثابت پاسخگوی بیست و چهار ساعته و لیست آنکال عفونی و شماره تلفن همراه ایشان.
آموزش بیماران و همراهان
توجه شود که بیمار دارای عفونت حاد تنفسی فوقانی بدون عارضه و با علایم خفیف (بدون نشانه های شوک، سپسیس، دهیدراتاسیون و تنگی نفس)، ممکن است گاهی بدون تب، سرفه، گلودرد، احتقان بینی، بی حالی، سردرد یا درد عضلانی باشد. سالمندان و بیماران دارای نقص ایمنی ممکن است با علائم غیر اختصاصی آتیپیک مراجعه نمایند. این بیماران دارای علایم خفیف و بدون بیماری های زمینه ای مزمن (گروه پر خطر نظیر بیماران مبتلا به بیماری های قلبی ریوی، نارسایی کلیوی و بیماران مبتلا به نقص ایمنی) در معرض خطر کمتری هستند. بعد از ارزیابی خطر بهداشتی و بالینی ، بیماران مبتلا به علائم خفیف یا بدون علامت که از نظر سطح آگاهی قابل اطمینان و آموزش پذیر می باشند می توانند با رعایت تمامی جوانب احتیاط در منزل تحت مراقبت و درمان قرار گیرند.
بیماران دارای علایم خفیف (تب خفیف ، سرفه ، ضعف ، آبریزش بینی ، گلو درد) بدون علائم هشدار دهنده (مانند تنگی نفس یا مشکل در تنفس ، افزایش ترشح (یعنی خلط یا خونریزی) ، علائم گوارشی مانند تهوع ، استفراغ و یا اسهال و بدون تغییر در وضعیت روانی (یعنی گیجی ، بی حالی) و بدون وجود شرایط مزمن )مانند بیماری های ریه یا قلب ، نارسایی کلیوی و یا شرایط نقص ایمنی بدن که فرد را در معرض خطر ابتلا به بیماری قرار می دهد) می تواند در محیط خانه مورد مراقبت قرار گیرند که همان اصول مراقبت در محیط خانه در مورد این بیماران بایستی اعمال گردد. این تصمیم نیاز به قضاوت بالینی دقیق دارد و اطمینان ایمنی در خانه برای بیمار باید انجام گیرد.
یک مراقب سلامت آگاه باید برای کنترل وضعیت بیمار تا بهبودی کامل در ارتباط باشد. پرسنل مراقبت های بهداشتی باید وضعیت بهداشتی بیمار را از نظر پیشرفت علائم از طریق تماس تلفنی و در صورت امکان، با مراجعه حضوری به صورت روزمره (به عنوان مثال روزانه) بررسی نمایند. موارد سرپایی که در ۱۴ روز قبل در استان Hubai چین بوده اند نیز مشمول نمونه گیری در این دستورالعمل تا اطلاع ثانویه می باشند.
علاوه بر این بیماران و اعضای خانواده باید در زمینه بهداشت فردی، روش های پیشگیری و کنترل عفونت، نحوه مراقبت از افراد مشکوک به عفونت، و نحوه پیشگیری و انتقال عفونت به سایر اعضای خانواده آموزش های لازم را دریافت نمایند. بیمار و خانواده باید تحت آموزش و حمایت مستمر قرار گیرند برای مراقبت بالینی در منزل بایستی به توصیه های زیر عمل نمایند:
- بیمار را در یک اتاق جداگانه و با تهویه مناسب قرار دهید
- محدودیت ارتباط و تماس بیمار با افراد دیگر، به طور ایده آل یک نفر که از نظر سلامتی در وضعیت خوبی است (به عنوان مثال ترجیحا از گروه های پرخطر مانند سالمندان نباشد) برای مراقبت از بیمار اختصاص داده شود.
- اعضای خانواده باید از تردد به اتاق بستری بیمار خودداری نمایند و در شرایط ناچاری از اشتراک فضای روزانه، بیمار باید بهداشت تنفسی را رعایت نموده و از سایر افراد خانوار فاصله حداقل ۱ متر را حفظ کند (مثلاً خوابیدن در یک تخت جداگانه)
یک استثنا ممکن است برای یک مادر شیرده در نظر گرفته شود. با توجه به مزایای تغذیه با شیر مادر و نقش ناچیز شیر مادر در انتقال ویروس های دستگاه تنفسی ، مادر می تواند به شیردهی ادامه دهد. مادر هنگام نزدیک شدن به کودک باید از ماسک استفاده نماید و قبل از تماس با کودک، رعایت دقیق بهداشت دست را انجام دهد. وی همچنین باید سایر اقدامات بهداشتی شرح داده شده در این دستورالعمل را رعایت نماید. - تردد و جابجایی بیمار را محدود باشد و فضای مشترک را به حداقل برسانید. اطمینان حاصل کنید که فضاهای مشترک (به عنوان مثال آشپزخانه ، حمام) به خوبی تهویه می گردند) به عنوان مثال پنجره ها را باز نگه دارید.
- فرد مراقبت کننده از بیمار زمانی که با فرد بیمار در یک اتاق قراردارد باید از ماسک معمولی استفاده نماید و دقت کند که به طور مناسب صورت را بپوشاند. در حین استفاده، ماسک نباید لمس شود یا دستکاری شود. اگر ماسک فرد مراقبت کننده، بات رشحات تنفسی و سرفه بیمار آلوده گردد، باید فوراً تعویض شود. ماسک بعد از پایان استفاده، با شرایط بهداشتی به طور مناسب جمع آوری و دفع گردد و بهداشت دست بعد از برداشتن ماسک انجام گیرد .
- بهداشت دست را فورا به دنبال تماس با افراد بیمار یا محیط اطراف آنها انجام دهید. بهداشت دست نیز می تواند قبل و بعد از تهیه غذا، قبل و بعد از خوردن غذا ، بعد از استفاده از توالت و هر زمان که دستها کثیف به نظر می رسند انجام شود. می توان از الکل ۷۰ % نیز استفاده کرد. بهداشت دست را با استفاده از صابون و آب با دقت و صحیح باید انجام داد . قبل از توصیه برای استفاده از الکل برای ضدعفونی در کاربرد خانگی، توجهات لازم مربوط به ایمنی باید اعلام گردد. (مانند احتراق و خطرات ناشی از آتش سوزی)
- هنگام استفاده از آب و صابون، از حوله های کاغذی یکبار مصرف استفاده شود. باید دستها خشک گردد. اگر حوله کاغذی در
دسترس نیست از حوله های پارچه ای اختصاصی استفاده کنید اما حتما بعد از خیس شدن آنها را جایگزین کنید . - بهداشت تنفسی باید در همه اوقات به ویژه در خصوص افراد بیمار انجام شود. بهداشت تنفسی بصورت پوشاندن دهان و بینی در هنگام سرفه یا عطسه ، با استفاده از ماسک های طبی، ماسک های پارچه ای و امثالهم انجام می شود که به دنبال آن بهداشت دست نیز باید رعایت گردد .
- مواد مورد استفاده قرار گرفته برای پوشاندن دهان و بینی بعد از استفاده به روش مناسب جمع آوری و دفع گردد و یا به روش مناسب شسته شود (به عنوان مثال، دستمال ها با استفاده از صابون معمولی یا مواد شوینده و آب شسته شود)
- از تماس مستقیم با مایعات بدن ، به خصوص ترشحات دهان یا تنفس و مدفوع خودداری کنید. از دستکش یکبار مصرف برای مراقبت از بهداشت دست و ماسک برای بهداشت دهان یا تنفس، هنگام جابجایی مدفوع، ادرار و پسماند استفاده کنید.
- بهداشت دست را قبل و حتی بعد از برداشتن دستکش انجام دهید .
- دستکش ها ، حوله ها ، ماسک ها و سایر پسماندهای تولید شده توسط بیمار یا در حین انجام فرایند مراقبت از بیمار قبل از دفع با سایر پسماندهای خانگی باید در یک ظرف دربدار در اتاق بیمار جمع آوری گردند.
- رعایت بهداشت فردی ضروریست و بایستی استفاده از ظروف غذایی مشترک، سیگار مشترک (به منظور اجتناب از آلودگی با ترشحات دهانی فرد بیمار)، حوله و یا ملحفه های مشترک خودداری شود.
- شستشوی ظروف غذایی بیمار با آب و مایع ظرفشوئی توصیه می شود.
- به طور روزانه سطوح مورد تماس بیمار با محلول ضد عفونی وایتکس رقیق (۱ %) گند زدایی شود.
- توالت و روشویی مورد استفاده بیمار روزانه با محلول ضد عفونی وایتکس رقیق (۱ %) گند زدایی شود.
- البسه ، حوله و ملحفه های مورد استفاده بیمار با استفاده از ماشین لباسشویی در آب ۶۰ تا ۹۰ درجه شسته شود.
- به دلیل احتمال ایجاد ذرات ریز آلوده کننده، از تکاندن البسه و ملحفه های بیمار خودداری شود.
- توصیه به پیگیری درمان و مراجعه مجدد بیمار در صورت بروز علائم هشدار
- اگر یکی از اعضای خانواده علائم عفونت حاد تنفسی از جمله تب ، سرفه ، گلو درد و تنفس دشوار را تجربه کرد ، بلافاصله به تیم بهداشت شهرستان و دانشگاه منطقه اطلاع داده می شود و توصیه های بهداشت را دنبال کند.
مدیریت افراد در معرض تماس
تماس یافتگان توصیه می گردد تا مدت ۱۴ روز از زمان تماس بر سلامت خود نظارت داشته باشند. در صورت بروز هرگونه علائم، به خصوص تب ، علائم تنفسی مانند سرفه یا تنگی نفس یا اسهال، از آخرین روز از تماس احتمالی خود به فوریت های پزشکی اطلاع دهند. در طول مدت زمان تحت نظر، باید مراقب سلامت تیم بهداشت، تماس یافتگان را لیست نموده و با آنها در تماس باشند. مراقبین بهداشتی باید وضعیت سلامتی افراد را از طریق تلفن و در حالت ایده آل در صورت امکان با مراجعه پیگیری نمایند.
- جهت انتقال بیماران علامتدار، حتما باید از دستورالعمل اورژانس پیش بیمارستانی تبعیت گردد.
از وسایل حمل و نقل عمومی جهت مراجعه به مراکز درمانی، خودداری گردد. ترجیحا بیمار با آمبولانس جابجا شود یا در صورت اضطرار و عدم امکان انتقال با آمبولانس ، بیماار را با وسیله نقلیه شخصی حمل کنید و در صورت امکان پنجره های وسیله نقلیه را باز نگهدارید . - به بیمار توصیه می شود که همواره بهداشت تنفسی و بهداشت دست را رعایت نموده در حالت ایستاده و نشسته و نیز در هنگام انتقال به مرکز مراقبت های بهداشتی و همچنین در مرکز بهداشتی درمانی تا حد ممکن از افراد دیگر (حداقل ۱ متر) فاصله داشته باشند .
- سطوح آلوده شده با ترشحات تنفسی یا مایعات بدن بیماران باید با ماده گندزدای معمولی خانگی حاوی محلول رقیق سفیدکننده (۱ قسمت سفید کننده با ۹۹ قسمت آب) تمیز و گندزدایی شود. و موازین کنترل عفونت و احتیاطات استاندارد به ویژه شستشوی دست و بهداشت تنفسی رعایت شوند (با آموزش افراد تماس یافته، توسط مراقب سلامت).
توصیه های مرکز سلامت محیط و کار
مرکز سلامت محیط و کار در راستای وظایف کمکی خود اقدام به تدوین دستورالعملی در این خصوص برای حفظ بهداشت محیط بیمارستانها و سایر اماکن عمومی و مراکز تهیه و توزیع مواد غذایی نموده که توجه به آن می تواند در جلوگیری از ابتلا به این بیماری بسیار مفید به فایده باشد.همچنین توجه به این موارد و اقدامات کنترلی ساده مانند هندراب، رعایت بهداشت فردی بعد از توالت و حضور در اماکن عمومی و … در جلوگیری از ابتلا به این بیماری موثر خواهد بود.
توصیه ها برا ی اماکن عمومی و مراکز تهیه و توزیع مواد غذایی
۱ – نصب راهنمای کنترل محیطی مقابله با بیماریهای تنفسی در محل و نظارت متصدی نسبت به اجرای صحیح آن توسط کارکنان
۲ – نصب تابلوهای آموزشی پیشگیری از انتقال بیماریهای تنفسی به تعداد کافی در محل
۳ – نصب دستورعمل شستن دست ها برای پیشگیری از انتقال بیماریهای تنفسی به تعداد کافی در محل سرویس های بهداشتی
۴ – وجود مواد شوینده، گندزدا، امکانات و تجهیزات نظافت به مقدار کافی و لازم در محل
۵ – استفاده از هواکش و سیستم تهویه مناسب در سرویس های بهداشتی
۶ – ممانعت از ادامه فعالیت پرسنل بیمار و مشکوک به بیماریهای تنفسی
۷ – استفاده از پرسنل مخصوص به عنوان مسئول نظافت و استفاده از ماسک، دستکش، چکمه و لباس کار در هنگام نظافت
۸ – نظافت و گندزدایی دستگیره های در، نرده پله ها و سرویس های بهداشتی به صورت مستمر و سایر سطوح مانند کف اتاق ها، راهروها، سالن های آمفی تئاتر و … روزانه
۹ – جداسازی سطل، دستمال ها، وسائل نظافت و گندزدایی سرویس های بهداشتی از وسایل مکان های دیگر از جمله آبخوری و …
۱۰ – جمع آوری دستمال کاغذی های استفاده شده و همچنین وسایل یک بار مصرف نظافت در کیسه های پلاستیکی محکم و سطل های دردار پدالی ودفع آنها در آخر هر نوبت کاری توسط مسئول نظافت همان شیفت
۱۱ – مجزا بودن کلیه لوازم مورد استفاده بهداشتی برای هر فرد مقیم و پرسنل
۱۲ – استفاده از چادر نماز، مهر و سجاده شخصی در نمازخانه
۱۳ – شستشو ، نظافت و گندزدایی مستمر سرویس های بهداشتی
۱۴ – نظافت، شستشو و گندزدائی تمام سطوح سرویس ها ی بهداشتی بعد از هر شیفت به طور مرتب
۱۵ – وجود سیستم لوله کشی صابون مایع و یا حداقل ظرف همراه با مایع دستشوئی در محل سرویس های بهداشتی
۱۶ – شستشو و گندردایی مستمر کلیه قسمت های آشپزخانه و یا محل های جانبی
۱۷ – آموزشهای لازم به پرسنل آشپزخانه وسایر پرسنل
۱۸ – آموزش، نحوه شستن دست ها را برای پیشگیری از انتقال ویروس به پرسنل آشپزخانه و سایر پرسنل
۱۹ – سرو نمک، فلفل، سماق و آب خوردن در بوفه، آبدارخانه، یا آشپزخانه و سالن پذیرایی در بسته بندی های یکبار مصرف و یا در غیر اینصورت گندزدایی مناسب ظروف حاوی آنها
دستورالعمل گندزدایی خودروها
۱ . رعایت مسایل بهداشت فردی شامل:
- پرهیز از دست دادن با یکدیگر به دلیل مسایل بهداشتی و یا استفاده از دستمال کاغذی هنگام عطسه یا سرفه کردن و شستن مرتب دست ها با آب و صابون.
- استفاده از شوینده های با پایه الکل بدون نیاز به آب توصیه می شود (Hands Rub).
۲. استفاده از هواکش و باز گذاشتن درها و در صورت امکان پنجره های خودرو در مبداء ومقصد.
۳ . زمان نظافت و گندزدایی خودروها:
۳ – ۱ – در پایان هر شیفت کاری
۳ – ۲ – در میانه شیفت
۴ . دستورالعمل گندزدایی
نظافت سطوح دارای تماس مشترک شامل : میله های افقی و عمودی، دستگیره ها، پشتی صندلیها و فرمان وسایل حمل و نقل عمومی با کمک مواد شوینده و سپس توسط آب ژاول ۱% و با کمک دستمال تمیز دیگری گند زدایی انجام می گیرد .
۴ – ۱ – هنگام گند زدایی و نظافت، خودرو باید خالی از سرنشین بوده و درها و پنجره ها باز گذاشته شوند و هواکش جهت تهویه بهتر هوا نیز روشن باشد .
۴ – ۲ – دو مرحله نظافت و گندزدایی جدا از یکدیگر بوده و نباید هیچگونه اختلاطی بین شوینده و گندزدا انجام گیرد.
۴ – ۳ – محلول گندزدا باید روزانه تهیه و استفاده شود (کارایی محلول پس از گذشت ۲۴ ساعت کاهش میابد)
۴ – ۴ – گندزدا باید با آب سرد یا معمولی تهیه گردد .
۴ – ۵ – فرد / افراد مسئول نظافت خودرودر هنگام نظافت باید از ماسک، دستکش و لباس کار مناسب و مقاوم در برابرخوردگی آب ژاول استفاده نمایند.
- لازم است در حین کار با ترکیبات گندزدای پایه کلره از جریان مناسب هوا در محل گندزدائی استفاده کرد تا انتشار ترکیبات کلر در فضای بسته باعث مسمومیت افراد نگردد.
- در حین کار با ترکیبات کلر و اسیدی لازم است از ماسک های تنفسی تمام صورت و با کارتریج مناسب برای گاز و بخارهای اسیدی استفاده شود .
- در حین کاربرد مواد شیمیائی لازم است از دستکش و لباس مقاوم در برابر خوردگی اسیدی استفاده شود.
- ماده مناسب برای گندزدائی {بر پایه آب، الکل و یا} هیپوکلریت سدیم ۱ درصد در نظر گرفته می شود. برای تهیه این غلظت از مواد گندزدا لازم است یک واحد آب ژاول ( ماده سفیدکننده تجارتی با غلظت ۵%) را به ۵ واحد آب سرد و معمولی در ظرفی درب دار و ترجیحا پلاستیکی اضافه نمود . یادآور می شود محلولی که به این ترتیب محیا می شود لازم است در ظرف درب بسته ای نگهداری شده و حداکثر زمان ماندگاری و قابل استفاده بودن برای عملیات گندزدائی ۲۴ ساعت در نظر گرفته شده است . به جهت افزایش کارآمدی ماده گندزدای درست شده، تازه مصرف کردن آن در اولویت می باشد
۴ – ۶ – برای نظافت سطوح در خودروها لازم است ۲ دستمال مجزا پیش بینی شود و پس از هر بار نظافت (در نیمه شیفت و انتهای آن) دستمال ها حتماً شسته و گندزدائی شوند تا برای نوبت بعدی استفاده آماده گردند .
- جهت زدودن و کاهش بارآلودگی سطوح از عامل بیماریزا، ابتدا سطوح با دستمال مرطوب و آغشته به مواد شوینده نظافت می گردد.
- گندزدائی توسط دستمالی که توسط محلول گندزدا تهیه شده مرطوب و خیس شده، برای سطوح انجام می شود . دراین قسمت دستمال در سطل یا ظرفی که محتوی محلول گندزدا است غوطه ور شده پس از فشردن و زدودن محلول اضافی بر روی کلیه سطوحی که تماس مشترک برای انها وجود دارد کشیده می شود.
- لازم است رطوبت ناشی از آغشته شدن سطوح (میله ها، دستگیره ها، پشتی صندلی و فرمان و …) به مواد گندزدا بصورت خود بخودی خشک شده و از خشک کردن سطوح با وسایل و یا دستمال دیگر ممانعت بعمل آید. (مهم)
- مدت حدود ۱۰ دقیقه ای ماندگاری برای اثربخشی مواد گندزدا بر روی سطوح پیش بینی می شود.
- لازم است نظافت را از یک نقطه آغاز و در طرف یا نقطه مقابل به پایان برسد.
- دستمال ها و وسایلی که برای نظافت خودروها استفاده می شود باید از وسایلی که برای شستشو و نظافت سرویس های بهداشتی بکار می رود جدا بوده و در هیچ شرایطی مشترکاً استفاده نگردد
۴ – ۷ – محل نگهداری مواد شوینده و گندزدا، لباس و وسایل حفاظتی مربوطه در مقصد و مبدا خودرو پیش بینی شده و روسای مربوطه موظف به تامین نیازهای مرتبط با این فعالیت ها در خطوط می باشند .
۴ – ۸ – لازم است در محل ابتدا و انتهای محل نگهداری مواد شیمیائی، جعبه کمک های اولیه مشتمل بر حداقل موارد ذیل باشد : یک جفت دستکش یکبار مصرف، ماده چشم شوی، یک شیشه ماده ضد عفونی کننده پوست و محل جراحت، ماده شوینده نظیر صابون و ترجیحاً صابون مایع یا صابون با پایه الکی بدون نیاز به شستشو با آب، چهار عدد گاز استریل، یک رول باند، یک پماد سوختگی، یک عدد قیچی، پنبه به مقدار کافی و ده عدد چسب زخم .
۵. برای حفظ و مراقبت از سلامت پرسنل شاغل در سامانه ها، نکات ذیل در نظر گرفته شود:
- در صورت بروز هرگونه علائم شبیه سرماخوردگی های فصلی در پرسنل سامانه های حمل و نقل مانند تب بالای ۳۸ درجه سلسیوس، سرفه و گلو درد و سایر علایم تنفسی و تنگی نفس بلافاصله از ادامه کار خودداری نموده و به مراکز بهداشتی درمانی / پزشک معتمد دستگاه مربوطه جهت طی دوره درمان و مراقبت های لازم مراجعه نماید.
- شروع بکار افراد فوق الذکر فقط با ارائه گواهی سلامت و تائید مرکز بهداشتی درمانی / پزشک معتمد دستگاه مربوطه امکان پذیر خواهد بود. لازم است هماهنگی های لازم با کارفرما در طول مدت غیبت از کار ضمن فراهم شده و جایگزینی برای وی تا انتهای دوره درمان پیش بینی شود . در این شرایط می بایست حقوق و مزایای کامل فرد بیمار طبق مقررات سازمانی پرداخت و امنیت شغلی فرد در زمان ترک خدمت حفظ گردد .
- به جهت حفظ سلامت شاغلین و پیشگیری از ابتلا این افراد به کرونا ویروس ، کارفرما موظف است حداقل به ازاء هرشیفت ۲ ماسک (در اختیار رانندگان خودروها و) N روزی ۲ ماسک تنفسی یکبار مصرف از نوع ۹۵ افراد فوق الاشاره ملزم به استفاده از آن می باشند.
- لازم است رانندگان خودروها که در تماس مستمر با بیمار هستند در هر رفت و برگشت سیر خود در محل مبداء و مقصد اقدام به شستشوی دست مطابق با دستورعمل پیش گفت، نمایند.
۶ – تا برطرف شدن شرایط ویژه و مراقبت از عوامل محیطی و کاهش بار آلودگی کرونا ویروس کلیه خودروها پوشش شیشه و پرده پنجره های خود را باز نموده و با این کار باعث کاهش سطوح آلودگی در خودروها شوند.
۷ – نصب تابلوهای توصیه ای و آموزشی برای بکارگیری تمهیدات لازم در جهت مقابله با شیوع کرونا ویروس در محل سامانه های حمل و نقل ضروری است .
۸ – لازم است در کلیه سامانه های حمل و نقل سطل های درب دار پدالی پیش بینی شود و کلیه مسافرین و گیرندگان خدمات در این مکان ها موظف به امحاء دستمال های کاغذی مصرف شده در این محل ها می باشند.
- تخلیه این مخازن زباله توسط افراد موظف نظافت در بخش مربوطه بوده، تخلیه مخازن زباله در کیسه های پلاستیکی محکم در آخر هر شیفت صورت گرفته و وسایل طبق مقررات پیش گفت نظافت و گندزدائی انجام گردد.
- صحت انجام مراحل و فعالیت های کنترل و مراقبت محیطی سامانه های حمل و نقل بر عهده روسای سازمان تابعه بوده و به جهت شرایط ویژه و خطر شیوع بیماری کرونا ویروس کلیه مراحل ارائه شده در این دستورالعمل تا رفع بحران و استقرار شرایط عادی برای کلیه دستگاه های اجرائی و خدماتی لازم الاجرا می باشد.
 ضمیمه ۱ – روش تهیه محلول های کلر برای گندزدایی محیط
ضمیمه ۱ – روش تهیه محلول های کلر برای گندزدایی محیط
مثال ۱ استفاده از مایع سفید کننده
کلر موجود در مایع سفید کننده با غلظت های مختلف موجود است
با استفاده از فرمول زیر می توان غلظت مورد نظر را تهیه نمود :
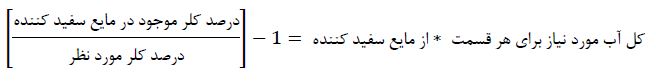 مثال: روش تهیه محلول کلر نیم در صد از ما یع سفید کننده ۵ / ۳ در صد
مثال: روش تهیه محلول کلر نیم در صد از ما یع سفید کننده ۵ / ۳ در صد

بنابر این باید یک قسمت سفید کننده ۵ / ۳ ر صد به ۶ قسمت آب اضافه شود تا محلول کلر ۰.۵ در صد بدست آید.
- واحد قسمت می تواند اونس ، لیتر یا گالن باشد یا هر ظرفی که برای اندازه گیری استفاده می شود.
- در ک شورهایی که مح صولات فران سه موجود ا ست مقدار کلر فعال معمولا ب صورت در جه کلروم بیان می شود یک درجه کلروم برابر با ۰.۳ در صد کلر فعال است.
مثال ۲ استفاده از پودر سفید کننده
اگر از پودر سفید کننده ا ست فاده می شود محا سبه مقدار سفید کننده برای مخلوط کردن با هر لیتر آب از فرمول زیر
استفاده می شود :
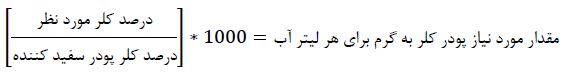
مثال: برای ساختن محلول کلر ۰.۵ در صد از پودر هیپوکلر یت کلسیم محتوی ۳۵ % کلر فعال:
![]()
بنابر این باید ۱۴.۳ گرم پودر هیپوکلریت کلسیم در هر لیتر آب حل شود تا محلول کلر ۰.۵ در صد بدست آید وقتی پودر سفید کننده استفاده می شود محلول کلر حاصل احتمالا کدر (شیری رنگ) می شود.
مثال ۳ – فرمول تهیه محلول رقیق شده از یک محلول غلیظ
![]()
مثال تهیه محلول رقیق ۰.۱ در صد از محلول غلیظ ۵ درصد :
![]()
یک قسمت محلول غلیظ و اضافه کردن آن به ۴۹ قسمت آب جوشیده (اگر لازم است آب فیلتر شده)
ارتباطات و اطلاع رسانی خطر، مشارکت اجتماعی، آمادگی و پاسخ به هنگام در برابر کورونا ویروس جدید (nCoV-2019)
چک لیست اطلاع رسانی خطر و مشارکت اجتماعی برای آمادگی و پاسخ اولیه به کورونا ویروس جدید شناسایی شده (۲۰۱۹-nCoV) در ووهان چین )ارایه شده توسط سازمان جهانی بهداشت( برای بکارگیری استراتژی RCCE )ارتباطات و اطلاع رسانی خطر، مشارکت اجتماعی( موثر در پاسخ زودهنگام به nCoV می باشد به نحوی که منجر به حفاظت از سلامت عمومی گردد. در این بخش به اهداف و اقدامات پیشنهادی RCCE را برای کشورهایی که در حال آمادگی برای پاسخ به موارد nCoV می باشند یا دارای موارد مثبت این بیماری می باشند نیز اشاره میشود.
در صورت دستیابی به اطلاعات جدید در مورد وضعیت این بیماری در چین، مرکز مدیریت بیماری های واگیر این پیشنهادات را بروز رسانی خواهد کرد.
چرا باید RCCE به عنوان بخشی از پاسخ ملی به فوریت های بهداشتی لحاظ گردد؟
هر فوریت بهداشتی عمومی همراه با چالش های ارتباطاتی و درس آموخته های جدیدی است. این چالش ها می تواند منجر به از دست رفتن اعتماد، نیکنامی، فشار اقتصادی یا در بدترین شرایط منجر به مرگ افراد گردند. به دلایل ذیل باید از وجود نقش RCCE در آمادگی و پاسخ به فوریت های بهداشتی اطمینان داشت:
یکی از مهمترین مداخلات بهداشتی عمومی در پاسخ به هر نوع رخدادی، برقراری ارتباط و اطلاع رسانی پیش دستانه در خصوص دانسته ها و نادانسته های مساله و ارایه اطلاعات در مورد اقداماتی که برای کسب اطلاعات بیشتر و با هدف نجات جان افراد و کاهش اثرات سوء آن رخداد در حال انجام می باشد، است.
RCCE می تواند از ایجاد اینفودمیک ها )انتشار اطلاعات اشتباه( پیشگیری نماید، اعتماد سازی کند و احتمال تبعیت از توصیه های بهداشتی را افزایش دهد. همچنین موجب کاهش و مدیریت بهتر شایعه ها و اطلاعات اشتباهی که می توانند پاسخ به رخداد بهداشتی را تحت تاثیر قرار داده و منجر به انتشار هرچه بیشتر بیماری شوند، می گردد.
RCCE پیش دستانه و پیوسته با جمعیت در معرض خطر و عموم مردم، می تواند در کاهش سردرگمی و اطلاعات اشتباه کمک نماید.
مردم حق دارند که در مورد مخاطرات سلامتی که خودشان یا وابستگانشان روبرو هستند، اطلاع داشته باشند.
افرادی که تحت تاثیر رخداد بهداشتی بوده اند در مقایسه با متخصصین و مسئولین امر، برداشت متفاوتی از خطر دارند.
یک RCCE خوب می تواند این خلا را با شناسایی دانسته ها، احساسات و اقدامات مردم برای مقابله با طغیان، و آنچه که می بایست بدانند یا انجام دهند تا طغیان تحت کنترل دربیاید، پر کند. همچنین یک RCCE خوب و موثر به انتقال مفاهیم علمی پیچیده به مطالب قابل درک، در دسترس و قابل اعتماد توسط مردم و جوامع کمک می کند.
یک RCCE موثر از استراتژی های مشارکت اجتماعی برای درگیر کردن جامعه در پاسخ استفاده می کند و مداخلات مورد پذیرشی که می توانند جلوی گسترش هرچه بیشتر طغیان را بگیرند و همچنین موازین پیشگیرانه فردی و گروهی را نیز پیشنهاد می نماید.
وجود RCCE برای سایر کارکردهای پاسخ به رخداد بهداشتی شامل نظام مراقبت، گزارش دهی موارد، پیگیری تماس یافتگان، مراقبت و درمان بیماران، جلب حمایت های محلی و ملزومات پشتیبانی و اجرایی ضرورت دارد.
چک لیست RCCE برای کشورهایی که در فاز آمادگی برای طغیان احتمالی می باشند
اهداف
- برای برقراری ارتباط و اطلاع رسانی پیرامون اطلاعات نامعلوم و ابهامات موجود آماده باشید.
- ظرفیت ارتباطات ملی و فراملی )افراد و منابع( را ارزیابی نمایید.
- نهادهای دارای نقش اصلی را شناسایی کرده و مشارکت بین آنها ایجاد نمایید.
- برای فعال سازی برنامه RCCE برنامه ریزی لازم را داشته باشید.
- برای اجرای RCCE در فوریت ها نیروی انسانی تربیت نموده و نیروی پشتیبان برای این برنامه ها و فرایندها ایجاد نمایید.
گام های اجرایی
سیستم های ارتباطات و اطلاع رسانی خطر
- مطمئن شوید که در بالاترین سطوح دولت، برای لحاظ کردن RCCE به عنوان یکی از اقدامات آمادگی و پاسخ به فوریت ها ،توافق وجود داشته و همچنین آمادگی لازم برای انتشار سریع، شفاف و قابل دسترس اطلاعات مورد نیاز برای حفظ سلامت عمومی وجود دارد.
- در صورت وجود برنامه RCCE ، آنرا برای پاسخ به طغیان های تنفسی تطبیق دهید.
- در خصوص فرایندهای انتشار بهنگام اطلاعات، نظیر نحوه پالایش و شفاف سازی پیام ها و محتواها توافق نمایید. تا جایی که ممکن سعی شود این فرایندها کوتاه شود.
- برای ارتباطات و اطلاع رسانی خطر بودجه ای مجزا در نظر بگیرید. (شامل نحوه ارتقای آن نیز باشد) تیم RCCE را تعیین نموده و نقش ها و مسئولیت ها مشخص نمایید.
هماهنگی درون بخشی و شرکا
- شرکا را شناسایی نمایید. شامل سازمان ها، سیاست گذاران و برنامه ریزان جامعه، کارکنان بهداشتی و درمانی و غیره. به همراه اطلاعات تماس آنها (در صورت وقوع طغیان پیشنهاد می شود وزارت جهاد کشاورزی، سازمان میراث فرهنگی و گردشگری، سیستم بیمارستانی و … را لحاظ نمایید) در صورت وقوع طغیان این شرکا باید در قالب یک تیم چند بخشی RCCE فعال شوند.
- ظرفیت های ارتباطات تمام شرکا را ارزیابی نموده، و مخاطبان هدف شرکا و کانال های ارتباطی مورد استفاده توسط آن سازمان ها را نیز شناسایی نمایید.
- نقش و مسئولیت های مربوط به ارتباطات و اطلاع رسانی را با ایجاد SOP تعیین و بر روی توافق لازم را داشته باشید. (به عنوان مثال تعیین کنید چه سازمانی و چه موضوعی را باید ابتدا اطلاع رسانی نماید، چه موضوعات و مخاطبین خاصی توسط هر سازمان/شرکا پوشش داده شود، و اینکه چگونه پیام ها هدایت خواهند شد)
ارتباطات عمومی
- لیستی از سخنگوها در سطوح مختلف آماده کرده و تخصص هرکدام را در مورد مخاطرات بهداشتی پیش بینی شده تعیین نمایید، و در صورت لزوم آنها را آموزش دهید.
- الگوهای از پیش تعیین شده برای پیام ها ایجاد و آنها را تست کنید.
- رسانه های کلیدی را تعیین کنید: لیستی از خبرنگاران ایجاد و آنرا بروز رسانی نمایید و ارتباطات رسانه ای را تقویت کنید. رسانه ها و سایر کانال های ارتباطی و همچنین تاثیرگذاران را شناسایی نموده و پتانسیل آنها را در دسترسی به مخاطبین هدف مورد ارزیابی قرار دهید. از کانال های که مورد اعتماد و ترجیح مخاطبان هدف می باشند و آنها را مرتبا مورد استفاده قرار می دهند استفاده نمایید.
مشارکت جمعیت تحت تاثیر در ارتباطات و اطلاع رسانی خطر
- روش های شناسایی دغدغه ها، نگرش ها و اعتقادات مخاطبان کلیدی تعیین نمایید.
- مخاطبان هدف را شناسایی نمایید، اطلاعات مورد نیاز در مورد دانش و رفتار آنها گردآوری نمایید. (مثلا به چه کسی اعتماد دارند، محتمل ترین راه های دریافت اطلاعاتشان کدام است، عادات روزانه شان کدان است و دغدغه هایشان چیست و سوالاتی از این قبیل)
- تاثیرگذاران موجود در جامعه را شناسایی نمایید (مثلا رهبران جامعه، رهبران مذهبی، کارکنان بهداشتی درمانی، درمانگران سنتی و …) و شبکه های مورد توسط آنان (مثلا گروه های زنان، داوطلبان سلامت جامعه، انجمن ها، بسیج اجتماعی برای طرح های نظیر فلج اطفال، مالاریا و HIV) را که می توان با هدف مشارکت اجتماعی تغییر دهید، را تعیین کنید.
پاسخ به ابهامات، مدیریت برداشت ها و اطلاعات اشتباه
- قبل از اینکه تصویر کاملی از طغیان/فوریت بهداشتی به دست آید، ، ضمن اطمینان از توافق رهبران برای اطلاع رسانی، برقراری ارتباطات و اطلاع رسانی را آغاز نمایید.
- سیستمی برای پایش و در صورت نیاز پاسخ به شایعات و اطلاعات اشتباه ایجاد نمایید و پرسش و پاسخ های پر تکرار را منتشر نمایید.
ظرفیت سازی
- برای افرادیکه در برنامه RCCE نقش آفرینی می کنند برنامه های آموزشی در خصوص دانسته ها و نادانسته های کورونا ویروس جدید (n-CoV) در نظر بگیرید. همچنین برنامه ها و فرایندهای جاری شامل سطح استانی و شهرستانی را برای RCCE بیان نمایید.
چک لیست پاسخ RCCE در خصوص nCoV-2019 در کشورهایی که یک یا بیش از یک مورد قطعی شناسایی شده از این بیماری دارند.
اهداف
- منطبق کردن و بکار گیری گام های اجرایی از چک لیست آمادگی فوق در صورتیکه تا کنون تکمیل نشده است.
- ایجاد و حفظ اعتماد مردم از طریق ایجاد ارتباط دو طرفه و جلب مشارکت آنها به نحوی که به طور منظم به سوء برداشت ها، اطلاعات اشتباه، شایعات و پرسش های پر تکرار پاسخ داده شود.
- تشویق مردم برای بکارگیری رفتارهای حفاظتی.
- انتظارات را مدیریت نموده و در مورد ابهامات اطلاع رسانی کنید.
- هماهنگی و همکاری بین شرکای پاسخ به فوریت را تقویت کنید.
- برداشت های اولیه جمعیت های تحت تاثیر و در معرض خطر، در خصوص خطر بهداشتی را مورد مطالعه قرار دهید.
- راهنما و دستورالعمل ها را ارایه کنید.
گام های اجرایی
سیستم های ارتباطات و اطلاع رسانی خطر
- برنامه موجود RCCE را با پاسخ منطبق نموده و برنامه و تیم RCCE را فعال کنید.
- افراد سخنگو برای این فوریت را تعیین و فعال کنید.
- برای اقدامات و محتواهای ارتباطات و اطلاع رسانی جدول زمانی تهیه کنید.
- پاسخ RCCE را با شناسایی فرایندهایی که موجب ایجاد تاخیر در انتشار اطلاعات و ایجاد سردرگمی در جمعیت تحت
تاثیر می شوند، پایش نمایید.
هماهنگی درون بخشی و شرکا
- SOPهای مربوط به هماهنگی RCCE با سازمان ها و شرکای درگیر در پاسخ را فعال نمایید.
- بین اقدامات RCCE در سطوح ملی، استانی و شهرستانی ارتباط برقرار نمایید.
- مسئولیت های داخلی (برای هر سازمان مسئول پاسخ) و خارجی (عموم مردم) ارتباطات و اطلاع رسانی را تفویض نمایید.
- در خصوص آماده سازی، یکنواختی و انتشار پیام ها هماهنگی لازم را انجام دهید.
ارتباطات و اطلاع رسانی عمومی
- تهدید بهداشتی به صورت زودهنگام اعلان نمایید و بر اساس ارزیابی خطر و تحلیل برداشت مخاطبین از خطر بروز رسانی نمایید.
- به محض دریافت اطلاعات جدید، علیرغم نا کامل بودن آن و عدم توجیه کامل ابهامات موجود، آنها را در اختیار عموم قرار دهید (با مد نظر قرار دادن مدیریت ابهامات)، همچنین کانال هایی برای دریافت اطلاعات بروز به مردم اعلام نمایید (نظیر هات لاین، وبسایت و غیره)
- از کانال های ارتباطی موثر که عموما مخاطبان هدف از آنها استفاده می کنند بهره گیری نمایید.
- تاثیرگذارن مورد اعتماد مخاطبان را شناسایی و فعال کنید.
مشارکت اجتماعی با جوامع تحت تاثیر
- بر اساس اطلاعات رسمی و غیر رسمی یک تحلیل سریع از برداشت و درک از خطر انجام دهید.
- مخاطبان را برای برقراری پاسخ ارتباطات و اطلاع رسانی طبقه بندی کنید (مثلا جمعیت تحت تاثیر، کارکنان بهداشتی درمانی، رهبران سیاسی، اهدا کنندگان و …)
- محتواها و پیام ها را به زمان قابل فهم برای مخاطب و متناسب با سطح سواد آنها ترجمه نمایید.
برخورد با ابهامات، مدیریت برداشت ها و اطلاعات اشتباه
- در مورد دانسته ها و نادانسته ها اطلاع رسانی نمایید و بگویید تا چه حد هنوز ابهام وجود دارد.
- مکانیسم های پایش، راستی آزمایی و پاسخ به شایعات را فعال کنید.
- رسانه ها و شبکه های اجتماعی، هات لاین ها، بازخورد های کارکنان بهداشتی درمانی از بیماران و دغدغه های جامعه را پایش نمایید و به طور مرتب بر اساس استراتژی RCCE به آنها پاسخ دهید.
ظرفیت سازی
- برای راهنمایی بروز شده تمام نقش آفرینان RCCE برنامه ریزی نمایید.
- نیروهای ذخیره را آموزش دهید.
- مربیان اصلی، پرسنل پاسخ و سخن گوها را در تهیه راهنما مشارکت دهید.